病例汇报
患者34岁女性,2020年6月3日入院。
主诉:咳嗽、咳痰5天,气促3天。
现病史:患者入院5天前无明显诱因出现咳嗽、咳痰,为白色粘液痰,伴有血丝,无发热、气促、胸闷、胸痛,无恶心、呕吐,无盗汗、乏力、消瘦,未予重视。3天前出现活动后气促,休息后可缓解,无夜间憋醒。遂就诊于龙岗区人民医院,行胸部CT提示双肺多发炎症,给予头孢拉定抗感染治疗,症状无缓解,并出现咯血,每日3-5口。现为进一步诊治,收入我科。起病以来,神清,精神一般,饮食、睡眠可,大小便正常,体重无明显减轻。
既往史:身体健康,无高血压、糖尿病、冠心病等病史。入院前23天(5月10日)出现左侧臀部红肿包块,入院前10天(5月25日)左右患者发现左侧臀部包块增大,并伴有瘀紫,有压痛。
个人史:无烟酒嗜好,公司法务人员,无特殊环境接触史,否认近期活禽接触史。
月经婚育史:月经规律,末次月经2020年05月10日,经量适中,未婚未育。
家族史:家族中无类似病人,无家族性遗传病及精神病史。
体格检查:T 36.7℃,P 102次/分,R 20次/分,BP 112/71mmHg,SPO2 81%(无吸氧)
左侧臀部可见瘀紫包块,直径约3-4cm,质稍韧,边界清楚,无波动感,双肺呼吸音粗,未闻及明显干湿啰音,心律齐,腹软无压痛,双肾区无叩击痛,双下肢无水肿。
辅助检查:
血常规:WBC 5.82X10^9/L,中性粒细胞比值 76.6↑%,淋巴细胞比值 17.2↓%,HGB 53↓↓g/L,PLT 83↓X10^9/L;
尿常规:RBC 75↑个/ul,WBC 25↑个/ul,PRO(-);
生化:LDH 274↑U/L,TP 53.6↓g/L,Alb 35.3g/L,Tbil 7.21↑umol/L,GLB 18↓g/L;肾功能正常;
炎症指标:hsCRP 2.21mg/L,ERS 正常;PCT正常。
血气分析:PH 7.457,PO2 67.6mmHg,PCO2 3.5mmHg,HCO3- 21.2mmol/l FiO2 50%。
腹部彩超提示肝脏、胆囊、胆管、脾脏、胰腺及门静脉系统:未见明显异常声像。肾脏、膀胱:未见明显异常声像。输尿管:未见扩张。
胸部CT:双肺弥漫多发感染性病变,真菌性感染可能。

提问:诊断?鉴别诊断?
马楠医师(PCCM学员)
病例特点
1、该患者为青年女性,急性起病,病程短。
2、主因咳嗽咳痰5天, 气促3 天入院。
3、入院前20 天出现左臀部红肿包块,进行性增大,伴压痛。
4、体格检查:未吸氧状态下血氧饱和度81%,左臀部可见淤紫包块,双肺呼吸音粗,未闻及明显干湿啰音,心率齐,余无特殊。
5、辅助检查:血气分析提示I型呼吸衰竭,血常规提示白细胞正常、重度贫血、血小板轻度减少。胸部CT提示双肺弥漫多发团块影。心脏彩超腹部及泌尿系彩超未见异常。
初步诊断
肺炎:肺部真菌感染?
I型呼吸衰竭
重度贫血
李冰医师(PCCM学员)
鉴别诊断:
患者急性起病,以咳嗽气促为主要症状,胸部CT以双肺多发斑片磨玻璃渗出为主要表现,需从感染及非感染性病变两方面考虑。从常见病考虑要首先考虑感染性病变。感染的病原学考虑病毒性肺炎包括新型冠状病毒肺炎,依据:现在新冠肺炎流行期间,患者有咳嗽和咯血,肺CT磨玻璃渗出影。但查新冠核酸阴性,可排除。其次考虑肺部真菌感染,依据:1.咯血 真菌侵犯血管可以引起咯血2.抗细菌治疗无效。3.肺CT双肺多发小结节伴周围磨玻璃,类似晕征改变。其它病毒性肺炎如流感病毒肺炎、巨细胞病毒肺炎、耶氏肺孢子菌肺炎、非典型病原体肺炎也需要鉴别。而非感染性疾病方面,需要与风湿免疫疾病、血液系统疾病、肿瘤等相鉴别。而患者年轻女性,起病急,且伴有严重贫血,血小板偏低,需考虑多系统疾病如血管炎、结缔组织病(如系统性红斑狼疮,累积血液系统时可造成患者贫血、血小板减低)以及血液系统疾病。
进一步辅助检查:
补体+免疫球蛋白:C4 0.08↓g/L,IgA 0.49↓g/L,IgG 6.46↓g/L;
感染四项:乙肝、丙肝、HIV、梅毒阴性。
凝血功能:凝血酶原时间测定 14.3秒,国际标准化比率 1.14 ,活化部分凝血活酶时间测定 29.2秒,凝血酶时间测定 15.8秒,纤维蛋白原 1.75↓g/L。
心肺功能五项:BNP及心肌酶、肌钙蛋白正常,D-二聚体>10000um/l。
甲状腺功能:TT3 0.95↓nmol/L;TSH及游离T3、T4正常。
甲流IgM、乙流IgM、登革热IgM阴性;
反复查新冠核酸阴性。
感染指标:G试验、GM试验、隐球菌抗原阴性,痰涂片、痰培养阴性。
血结核免疫检测结果阴性。
肺泡灌洗液培养:均阴性。
肺泡灌洗液 NGS:铜绿假单胞菌4reads
血NGS:全阴
卢月梅主任(微生物室)点评:
解读微生物结果该患者住院期间共送了5次呼吸道标本培养均未发现致病菌;5次涂片检查均未见细菌、真菌和抗酸菌;标本直接涂片白细胞数量极少,4次小于10个/低倍镜视野,1次25个/低倍镜视野;没有证据支持感染。NGS检测出4序列数铜绿假单胞菌,送检NGS的肺泡灌洗液同时送了培养和涂片检查,涂片的白细胞数小于10个/低倍镜视野,涂片也未见细菌,我认为该菌应该是定植的,与感染无关。
治疗经过及病情演变
治疗经过:伏立康唑 200mg q12h(6.4→6.10)
亚胺培南西司他丁钠 500mg q6h(6.4→6.10)
莫西沙星 400mg qd(6.4→6.10)
更昔洛韦 0.25g q12h(6.4→6.10)
抗感染治疗后体温降至正常,但咯血量无减少,经鼻高流量吸氧(吸氧浓度55%)治疗下指尖血氧饱和度波动在86%-94%。6月7日因血氧饱和度下降,行气管插管+机械通气治疗,每日经气管插管吸出鲜血300ml-500ml;多次行床边气管镜,见双侧支气管各段活动性出血,清除血液后仍有渗出,未见新生物及异物。
王凌伟主任(呼吸与危重症医学科)点评:
患者有如下特点:
1、患者无发热、咳嗽、咳白色的粘痰、无黄痰,有咯血;
2、白细胞不高、中性粒细胞基本正常;
3、炎症指标不高,hs-CRP 2.21,PCT正常;
4、截止目前所有病原学检测的结果都是阴性的。病原学方面:感染指标:G试验、GM试验、隐球菌抗原阴性,痰涂片、痰培养阴性。血结核免疫检测结果阴性。肺泡灌洗液培养:均阴性。肺泡灌洗液NGS未见任何细菌,NGS阴性序列数铜绿4个,未见其他序列数。
5、广谱、强效抗细菌、抗真菌治疗无效。抗感染治疗无效有两种可能性—— 不是感染性疾病、 是感染性疾病,但目前抗感染治疗未覆盖。
对该患者,若考虑感染性疾病,需注意一下病因:
1)结核或非分枝杆菌,急性或亚急性血行播散型肺结核,血播以双肺弥漫性粟粒影为主,三均匀,该患者无结核中毒症状,如低热、乏力、盗汗、实验室无依据,影像不支持。非结核分枝杆菌病程相对缓慢,典型改变包括支气管扩张、双肺结节。结论:基本可以排除。
2)奴卡菌,局限型或化脓性感染。最常见于慢性气道疾病患者或免疫抑制宿主,也可以见于免疫功能正常宿主,可以出现肺内和远处的播散,最常见团块,多发结节,可以出现淋巴结肿大。不同种类的奴卡也可以有不同的抗生素敏感模式,萜烯奴卡较易全身播散。NGS仅见4个铜绿的序列数,结论:虽培养多次阴性、需要延长培养时间。
3)伏立康唑未能覆盖的真菌:接合菌(毛霉属、根霉属、犁头霉属),双相真菌中的申克孢子丝菌。此外,多产赛多孢子菌对伏立康唑单药效果欠佳,需要联合应用。毛霉宿主常见有糖尿病、血液科患者,使用免疫抑制剂,慢阻肺患者,咯血、双肺多发结节,多数超过10个以上、进展极为迅速,非常凶险。可以合并其他部位的栓塞,如脾脏梗死等。结论:基本可以排除。
4)少见传染性疾病:钩端螺旋体肺出血型。近年来有通过ECMO抢救成功的报道,说明肺出血型可以极为凶险。易感人群:农民。人类主要通过接触受污染的河流、湖泊或接触携带钩端螺旋体的动物而感染。钩体病传统的三症状(发热、头痛、全身乏力)、 三体症(眼红、腿痛、淋巴结肿大)仅能作为流感伤寒型的特点,而肺弥漫出血型钩体病以肺弥漫性出血导致呼吸及循环改变为其特征。咯血原因是钩体毒素作用于肺毛细血管引起微结构改变,内皮细胞功能完整性受损,柯氏培养是金标准,近年来NGS诊断的案例有增多。但患者无疫区疫水接触史,除咯血外无典型临床症状,基本排除。综上所述,目前考虑感染依据不足。
提问:该患者是否需考虑其它诊断?
黄启俊医师(PCCM学员):
我个人认为需要考虑血液系统疾病,患者有明显贫血、血小板减少,需要警惕白血病、免疫相关血小板减少、再生障碍性贫血、血友病、淋巴瘤等,血液病往往会因血小板下降及功能改变导致脏器出血,同时也需要警惕早幼粒细胞性白血病合并的DIC可能,刚才提及的血液病均有可能导致肺出血,从而出现类似予今天讨论的这名患者一样的CT表现;另外血液系统肿瘤中,淋巴瘤更常见侵犯肺部,有文献报道40%的患者胸部X线可见扇形分布,也可以表现为肿块、片状浸润、结节或粟粒样征象;含铁血黄素沉着症的CT表现可见两肺融合性粟粒浸润或多发性不规则的斑片阴影肺门增大等,后期广泛的肺纤维化为主,但本病例的患者CT改变起初以散在的多发渗出灶快速发展为双肺对称的广泛完善肺泡出血,且起病急、病程短,并不典型。下一部需要完善的检查包括骨外周血涂片、骨髓涂片及活检,淋巴活检,排查白血病、淋巴瘤、再生障碍性贫血,完善凝血因子排除血友病,完善血小板相关抗体排除免疫相关血小板减少症,若患者病情允许,完善肺活检明确肺部病变性质。
翁选雯医师(PCCM学员):
我也倾向非感染性病变。我还留意到患者左臀部有瘀紫包块,是否与肺部疾病相关联,患者持续咯血,肺活检风险高,是否可行臀部病变活检协助诊断。
进一步辅助检查:
监测血常规出现血小板下降:白细胞计数 6.85X10^9/L,血红蛋白浓度 57.00 ↓↓ g/L,血小板计数 70↓X10^9/L,网织红细胞百分比 4.8↑%。
DIC全套:硫酸鱼精蛋白副凝固试验 阴性(-) ,栓溶二聚体测定 13691↑ng/ml,抗凝血酶测定 76↓%,纤维蛋白(原)降解产物 121.35↑ug/ml。
血栓弹力图:大致正常。Coombs试验阴性。
外周血涂片:未见异常;
骨髓涂片:大致正常;
骨髓活检:骨髓增生大致正常(约60%),粒红比例减小,粒红系细胞各阶段细胞可见,以中幼及以下阶段细胞为主,巨核细胞分叶核为主,未见异常肿瘤细胞。
臀部包块超声:左侧臀部皮下8mm处可见一个51×30mm的混合性肿块图像,其内回声不均,呈混合回声,边界清晰,形态规则,包膜显示欠清晰。彩色多普勒血流显像(CDFI):其内未见明显的血流信号。
行左侧臀部包块穿刺,为血性液体,送检穿刺液病理未见瘤细胞。
周继豪主任(血液科):
该患者入院时存在贫血和血小板减少,入院后凝血功能提示纤维蛋白原减少、D二聚体明显升高。在后续监测过程中,患者的贫血、血小板减少逐渐加重,DIC全套提示ATIII降低,所以凝血和抗凝物质都在持续消耗的。从患者的D二聚体升高,我们考虑患者存在继发性纤溶亢进。因为患者有咯血、臀部血肿等明确的活动性出血表现,结合患者凝血和抗凝物质均持续消耗,贫血进行性加重,该患者的继发纤溶亢进是可以用出血解释的。但是,该患者的DIC结果同时提示FDP显著升高,说明在继发纤溶亢进以外,该患者还同时合并原发性的纤溶亢进。原发纤溶亢进不同于继发纤溶亢进,不是因为血栓、出血等因素导致的,而往往是因为感染、药物、风湿、肿瘤等因素导致的纤维蛋白原直接降解,突出表现就是FDP显著升高,升高幅度超过D二聚体。同时合并原发和继发纤溶亢进,是导致该患者出血不止的重要原因。从原发纤溶亢进的角度,该患者如果暂不考虑感染的因素、也没有应用尿激酶等可能导致纤溶亢进的药物,建议要重点排查风湿性疾病和肿瘤性疾病。血液系统恶性肿瘤方面,从骨髓穿刺结果基本排除白血病及骨髓瘤,骨髓中亦未见转移瘤的表现,但骨髓正常不能排除淋巴瘤,而淋巴瘤诊断依赖于病变部位活检,因此血液系统方面待排除的主要考虑淋巴瘤。
复查胸部CT:
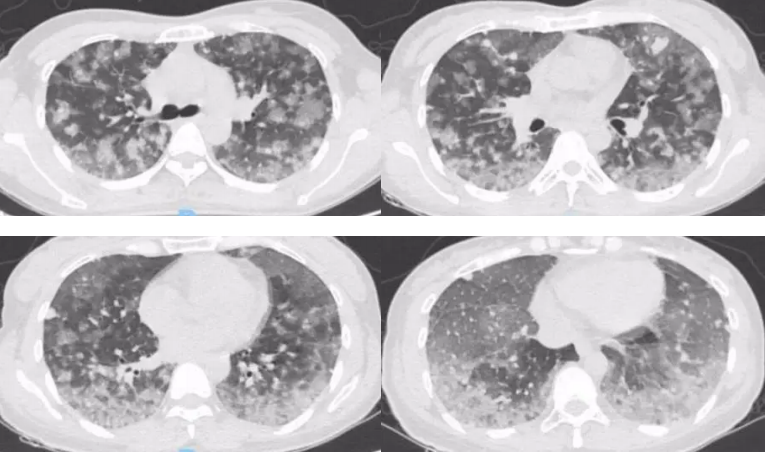
黄国鑫主任(影像科)点评:
患者第一次胸部CT提示双肺多发亚实性结节,分布特点为随机分布,具体表现沿血道分布,无淋巴道及叶间胸膜分布,为中央致密、外周磨玻璃、边界模糊的结节,无肺门淋巴结肿大。患者第二次胸部CT为5天后,可见双肺随机分布结节明显增多、范围增大,散在磨玻璃渗出,以双下肺背侧为主伴部分节段性实变,磨玻璃影明显扩大,结合临床患者咯血逐渐加重,考虑基础疾病考虑感染性及非感染疾病。感染性疾病从影像角度分析,主要考虑侵袭性真菌感染,但患者双肺结节表现为不同阶段,双下肺结节比较致密,且存在胸膜下小结节,随着病情进展,双下肺较致密结节及胸膜下小结节无明显改变,但双中上肺亚实性周围磨玻璃的结节明显增大,这种不同阶段结节从影像学上不太支持真菌感染。从患者沿血管分布病变分析,首先考虑肉芽肿性血管炎,支持点有沿血管分布、多发小结节、肉芽肿性改变;另外病变沿血道播散需注意与肿瘤相鉴别。患者第二次胸部CT进展,弥漫性肺泡积血、双下肺坠积性肺炎从影像角度考虑诊断比较明确。
提问:弥漫性肺泡出血诊断标准及常见病因
王心镜博士(PCCM学员):
弥漫性肺泡出血是指由于肺毛细血管、小动脉及小静脉损伤,引起红细胞在肺泡腔内积聚的临床综合征,常表现为咯血、贫血及进行性的低氧血症,胸部影像学呈片状或弥漫性的肺部浸润。
DAH 诊断标准(以下 4 条诊断标准中至少符合其中 3 条):
①有咯血、呼吸困难、低氧血症等肺部症状;
②影像学上有新出现浸润影;
③原因不明情况下,24-48 h血红蛋白下降至少 15 g/L,且与咯血量不匹配;
④支气管肺泡灌洗液为血性或可见含铁血黄素巨噬细胞。并除外急性肺水肿、肺栓塞、特发性含铁血黄素沉着症、严重凝血系统疾病等其他可出现导致上述情况的疾病。
我认为该患者表现为反复咯血、呼吸困难、贫血,胸部CT提示以弥漫性肺泡填充性改变为特征,并出现了快速恶化的呼吸衰竭,因此需考虑弥漫性肺泡出血可能。按照诊断标准,此患者后续需密切监测血红蛋白,注意24-48小时内血红蛋白是否下降15g/L以上,必要时行肺泡灌洗,明确BALF性质。
傅应云主任(呼吸与危重症医学科)点评:
该患者存在弥漫性肺泡出血,理由是:1、咳嗽、咯血、憋气、呼吸困难,血氧饱和度下降。2、该患者入院时就已经贫血,6月4号Hb53g/L,当天给予输血,输血后复查Hb73g/L,6月5号复查Hb57g/L,24小时内Hb,下降超过2g/L。3、BAL血性回收液;4、肺CT广泛肺泡弥漫浸润。5、在肺CT上没有咯血常见的病因如结核、支扩、肺炎、肿瘤等明确病灶。
弥漫性肺泡出血是持续反复性发生的肺出血。有多种病因,但自身免疫性疾病最为常见,弥漫性肺泡出血并非一种特异性的疾病而是一种综合征,病理生理是由于肺小血管的广泛损伤,导致肺泡内血液聚积。临床表现为呼吸困难、咳嗽、咯血,咽部影像肺泡浸润状,常见的病因有自身免疫性疾病。如系统性血管炎。肺部感染如汉坦病毒感染,毒物,药物反应,如胺碘酮、丙基硫氧嘧啶,特发性肺含铁学黄素沉着症,造血干细胞移植或实体器官移植,凝血功能障碍等。目前该患者没有肺部感染如汉坦病毒感染,毒物,药物反应,特发性肺含铁学黄素沉着症,而病人是年轻女性、咯血,要排除自身免疫性疾病引起的弥漫性肺泡出血。此外肺CT分布是沿血管走向要注意一些与血管相关的肿瘤,可给以查风湿免疫相关检查。在患者病情危重,而还没有风湿免疫结果情况下,可以给予激素治疗。
辅助检查及治疗经过
复查尿常规+尿沉渣:阴性;
风湿免疫指标:ANA+抗ENA+血管炎+抗凝脂抗体+肌炎谱+类风湿指标:均阴性;
6月10日开始尝试给予甲强龙250mg qd×5天治疗,咯血量无减少。
6月13日发现其双侧胸腔积液,引流出大量血性胸腔积液。
胸水常规:有核细胞计数 5023/μL,细胞总数 2960023/ul,多核型 93.4%,单核型 6.6%,颜色 红色,透明度 浑浊,粘蛋白定性 弱阳性(±);
胸水生化五项:Cl 98.9mmol/L,ADA 3.0U/L,TP 32.6g/L,Glu 7.13mmol/L,LDH 516U/L。
反复输注红悬液、血浆、血小板,患者仍持续呼吸道出血、胸腔出血。
完善胸腹部CT提示:两肺广泛渗出实变,较前进展;少量腹腔、盆腔积液。
反复送检胸水脱落细胞找瘤细胞均阴性。
复查胸部CT:
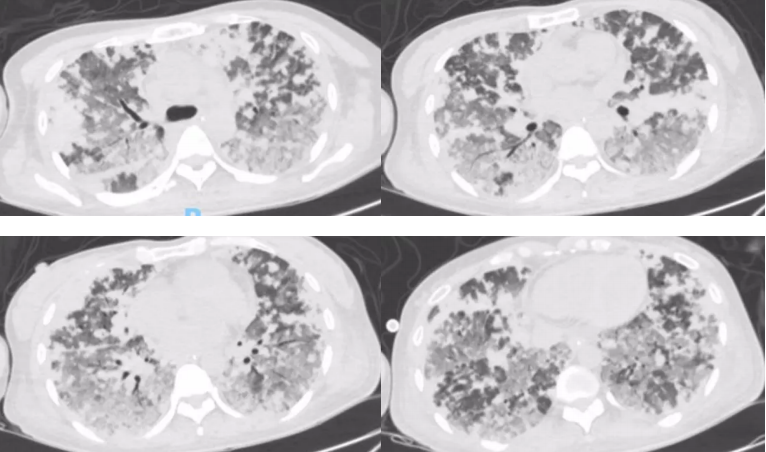
刘冬舟主任(风湿科)点评:
该患者需考虑风湿免疫疾病,患者以弥漫性肺泡出血为主要临床表现,与风湿免疫相关的病因主要考虑血管炎,常见的是小血管炎,此外白塞病可累及大血管导致动脉瘤样病变导致咯血,但后者影像学上不支持。因此该患者更多考虑小血管炎,分原发性及继发性,原发性血管炎考虑ANCA相关血管炎包括肉芽肿性多血管炎、嗜酸性肉芽肿性多血管炎、显微镜下多血管炎,另外还有与肾科相关的抗体阴性的Goodpasture综合征,均易累及毛细血管丰富的部位如肺部、肾脏。上述疾病可有ANCA相关抗体或抗肾小球基底膜抗体阳性,但该患者检查未发现。另外需注意继发性血管炎,如SLE等结缔组织病。无论原发继发血管炎均有其支持点及不支持点,支持点有该患者为年轻女性、伴皮肤改变第一次尿常规有血尿,不支持点为无发热、消瘦、体重下降及炎症指标如血沉、CRP增高等炎症活动的临床表现,患者病情危重,但炎症表现缺如,不符合风湿活动表现。但从常见病角度考虑,在排除了感染、血液系统疾病前提,激素冲击治疗是可以考虑的,甚至更大剂量激素如每日1000mg甲泼尼龙、联合血浆置换或加用CD20单抗美罗华等积极治疗都是可以考虑的。但从激素治疗效果以及炎症表现缺如,风湿免疫疾病不太支持。
提问:排除了感染、血液系统疾病、风湿免疫性疾病,还需要考虑什么?
冼志鸿医师(PCCM学员):
患者目前定位于非感染性疾病,激素冲击+免疫球蛋白治疗无效,肺部病变进一步进展,虽然肿瘤标记物不高,但仍需考虑肿瘤性病变,而对于肿瘤性疾病而言,组织病理诊断才是金标准。而患者持续呼吸道出血、呼吸衰竭需机械通气支持,能否行肺组织活检病理进一步明确诊断,需综合评估。
黄国鑫主任(影像科)点评:
与前两次CT对比第三次胸部CT提示肺部病变继续进展,肺部多形性结节部分融合,肺部磨玻璃渗出较前进展,但所有叶间胸膜、小叶间隔、中轴间质都无明显改变,小叶间隔无结节样改变,最早胸部CT即尚无明显弥漫肺泡出血时的表现双肺结节呈血行分布,另呈不同阶段结节,除血行分布,可见胸膜结节,这种情况用小血管炎、肉芽肿性血管炎不好解释。随着病情进展,第二次胸部CT还有一个特点就是双肺结节呈中央致密、周围磨玻璃样渗出,当时考虑血管炎、感染性疾病如真菌、结核等,但血行播散肺结核一般呈三均匀:分布均匀、大小均匀、密度均匀,结合临床基本排除。影像方面肿瘤首先考虑转移瘤,不支持点为转移瘤一般表现边缘光滑,但该患者结节边缘模糊渗出,不是典型的转移瘤征象。但综合患者肺部病变血行分布、胸膜分布、进展迅速,需考虑肿瘤性病变肺内转移。结合病史注意有无其他部位原发肿瘤。另CTPA未见肺动脉充盈缺损。
李惠萍主任(RICU)点评:
该患者为双肺弥漫病变,病情变化非常迅速,入院经完善相关检查,胸部影像学检查以及相应抗感染治疗、激素冲击治疗,患者病情仍持续进展恶化,提示风湿免疫疾病可能性较低,肿瘤性病变可能性大,如支气管肺泡癌、淋巴瘤,影像学表现均可表现为磨玻璃渗出、结节影,或者以弥漫性肺泡出血为主要表现的肿瘤如原发性血管内皮瘤、原发性肺绒毛膜癌或血管肉瘤的肺转移,为明确诊断,下一步考虑肺活检。但患者当时病情危重,气管插管、机械通气支持,每日从气道可吸出300-500ml血性分泌物,双侧胸腔可引出大量血性积液,故需每日输注血制品维持血容量及每日床旁纤支镜清除气道积血,因此活检风险很大,其中包括转运风险、术中大出血、术中气道内持续出血及后续抢救等,我们组织多次全院多学科会诊讨论,与胸外科取得一致意见。主要考虑如果综合临床、影像、微生物、支气管镜盥洗或肺泡活检等能够获得一个明确诊断,应尽可能避免外科肺活检。但如该患者经常规手段无法明确诊断,而且诊断不明无法确定有效的治疗方式,尤其考虑肿瘤性病变,无病理支持无法明确抗肿瘤治疗方案,患者病情持续恶化,应争取外科肺活检。手术方式以微创、安全、高效的方式进行,取材以双肺不同部位,标本一般取3*2*1cm大小为主,术中面临大出血、出血堵管窒息等风险,手术需要麻醉科、重症医学科的积极配合,我科RICU亦在术中协助行气管镜清理气道分泌物,手术采取单肺通气、快速取材,经多科配合顺利完成肺活检,安全转运至重症监护室。
活检病理:
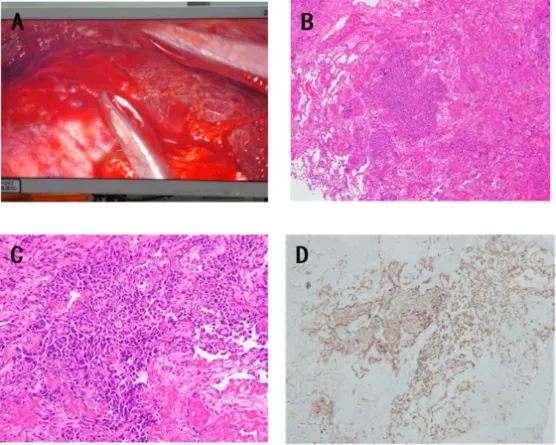
A 术中可见肺组织表现有弥漫性出血性病灶;B 低倍镜下病理病灶;C 高倍镜下可见大量梭形细胞;D 免疫组化可见CD34(+)、CD31(+)
术后病理:血管肉瘤


ERG(+) CD31(+)
王岩主任(病理科)点评:
送检楔形切除肺组织一块,大体可以看到肺组织切面有凝血,并有大小不等的多枚结节。
镜下可以看到肺泡腔的弥漫出血,局部可以看到较多官腔样结构,衬覆上皮有异性性,另外可以看到成片的异性细胞在肺内多结节生长,呈梭形,可见到多量核分裂,这时候倾向为高度恶性肿瘤病变,镜下表现可排除上皮样血管内皮瘤,因为后者呈低度恶性、轻度异型性、核分裂相不如该患者明显。该患者组织学表现在病理上有以下考虑:肺腺癌?恶性间皮瘤?恶性黑色素瘤?血管肉瘤?硬化性肺细胞瘤?借助免疫组化结果CK(-)、TTF-1(-)Ki67(70%+)可以排除上皮样血管内皮瘤、肺腺癌、恶性间皮瘤、硬化性肺细胞瘤。HMB45(-)、melan- A(-)排除恶黑肺转移可能性。CD31(+)ERG(+)支持血管肉瘤的病理诊断。
修正诊断
肺血管肉瘤
文献解读
血管肉瘤是一种较罕见的,起源于深部软组织的恶性血管肿瘤,具有恶性程度高、易转移、易复发的特点;可表现为红斑、紫色肿块;其常见原发器官包括皮肤、心脏、肝脏、脾脏、乳房、骨骼和胃肠道等,而肺部转移常见,而原发于肺部罕见。血管肉瘤原发部位可起病隐匿,转移至肺时才出现伴随症状,患者常以呼吸道症状就诊,可表现为进行性加重的弥漫性肺泡出血(DAH)。
DAH是肺部疾病的一种特殊临床表现,以咯血、呼吸困难、缺铁性贫血及胸部CT提示弥漫性肺泡填充性改变为特征,严重时可致呼吸衰竭危及生命,需要尽快临床确诊并及时处理。按照镜下表现不同,弥漫性肺泡出血可分为以下三种类型:毛细血管炎、温和性肺泡出血、弥漫性肺损伤。肺毛细血管炎是由于中性粒细胞浸润肺泡间隔,相继导致肺泡隔坏死、毛细血管结构不完整,血管炎是最常见的病因。温和性肺出血是指肺泡腔出血,但肺泡结构无炎症和破坏,如出血性疾病、抗凝治疗等,常见于血液系统疾病、二尖瓣狭窄等。弥漫性肺泡损伤可表现为肺泡隔水肿和肺泡腔内形成透明膜。常见的病因有感染、药物损伤,肿瘤发病率稍低,而其中血管肉瘤引起的DAH临床罕见,以肺部症状起病的肺转移性血管肉瘤易被误诊为血管炎或肺结核。
手术活检是唯一可靠的金标准,但需要详细评估其安全性,选择恰当的患者及活检部位。转移性肺血管肉瘤的治疗首选细胞毒性药物化疗,其中阿霉素、紫杉醇、甲氨蝶呤、环磷酰胺等均有报道,但有效率低,副作用明显,只适合于体能状态良好的患者。新型的血管靶向药物血管内皮生长因子受体抗体类药物也被尝试用于此类患者,未取得很好的疗效。由于该病恶性度高,对放化疗不敏感,多数患者在诊断后无法接受进一步的肿瘤治疗,预后差。
吴迪主任(呼吸与危重症医学科):
患者臀部单发的包块,质稍韧,边界清楚,这些皮肤表现与血管肉瘤皮肤表现基本吻合,后面因血管肉瘤恶性程度高,很快出现双肺多发转移伴持续大咯血,最主要的治疗手段为早期发现、早期局部手术治疗,对放化疗不敏感,不同于肺部的肉瘤样癌,后者虽然化疗不敏感但对部分靶向药物敏感,但血管肉瘤一般对放化疗不敏感。这类患者治疗手段有限,预后极差。患者从入院到死亡只有18天,病情非常凶险。
陈荣昌教授(呼吸与危重症医学科):
感谢大家对PCCM专培学员线上病例讨论的支持,这个活动非常有意义,对专培学员的培训是我们共同的责任,也是我们学科未来发展的根基,现在PCCM学员生长在特别好的时期,国家人口大、病例众多、诊治技术平台跟国际基本接轨,在这个时期我们有网络的平台,能让全国的医院整合资源,能为PCCM学员水平提高作出贡献,这些资源包括病例资源,包括老师的资源,所以我觉得这个项目非常有意义。今天这个病例是一个有挑战性的病例,随着检查结果出来,通过投票结果,反映大家对肺血管病变、感染性与非感染性病变的认识,对于这种复杂病变,直接想到肺血管肉瘤应该是困难的,但最核心的学习要点在于:第一、要认识肺血管相关病变,黄主任介绍肺部影像学很有特点,病变早期沿血管束分布,结节像挂在树枝上的小棉团,最后出现融合,中间应该想到肺血管病变;第二、感染性病变与非感染性病变的鉴别诊断,包括有无咳嗽、咳痰、发热等临床表现,影像学特点,风湿专家提到的炎症指标,感染相关指标,病原学相关指标,肿瘤相关指标,风湿相关指标等,综合上述检查导出感染与非感染疾病的鉴别;第三、弥漫性肺泡出血的诊断标准及常见病因,包括感染相关及非感染相关等;最后在危重患者、尤其已插管机械通气患者何时行肺活检问题,尤其外科肺活检,我们有TBLB、冷冻肺活检及外科肺活检,如果估计这个病变诊断特别困难的时候,外科大标本的诊断价值远远比TBLB高,所以选择什么时机、什么方式活检及权衡风险获益比有时很困难,需综合评估,但以既往我们经验,对这类患者还是希望有病因诊断,因为病因不明,则处于被动挨打;最后肺毛细血管淋巴瘤这类病变诊断后治疗手段少,明确诊断不仅可提供案例,虽然目前肺血管肿瘤对放化疗不敏感,但随着科学发展,部分病例可以获得有效治疗,部分肺血管内皮瘤患者对抗VEGF治疗可长期存活。对这例患者,在第二次甚至是第一次CT时就决定做外科肺活检,或可争取治疗窗口,当然这是回头说,但抉择还是具有巨大挑战的,希望该病例让大家有所收获,感谢为案例准备的各位同事及专家,感谢呼吸界提供的帮助。
作者简介

余敏
医学硕士,毕业于重庆医科大学七年制;深圳市呼吸疾病研究所主治医师,深圳市人民医院第三年PCCM学员。


