摘要
近年来,咳嗽的诊断、治疗与发病机制研究取得了许多新的进展。为及时反映国内外相关研究结果,中华医学会呼吸病学分会哮喘学组组织了呼吸内科、消化内科、反流外科、耳鼻咽喉科、儿科、中医科等多个学科的专家,对中国《咳嗽的诊断与治疗指南(2015)》重新进行了修订。对原有的证据等级、推荐强度进行了审核与更新,新增、删除了部分推荐意见。指南的基本结构保持不变,主要内容包括咳嗽的定义、流行病学与发病机制,咳嗽的诊断、评估与检查,急性、亚急性、慢性咳嗽的诊断与治疗,咳嗽的经验性治疗与对症治疗等。
咳嗽是呼吸专科门诊和社区门诊患者最常见的症状。在国内专科门诊中,慢性咳嗽患者占三分之一以上。咳嗽病因复杂且涉及面广,诊断不易明确,很多患者常反复进行各种检查或者长期使用抗菌药物和镇咳药物,收效甚微并产生诸多不良反应,对患者的工作、学习和生活质量造成严重影响,同时也带来了严重的卫生经济负担[1- 4]。
为进一步规范我国咳嗽的诊断和治疗,指导咳嗽的临床实践和相关研究,中华医学会呼吸病学分会哮喘学组组织相关专家,根据国内咳嗽研究结果和临床实践,同时参考了美国胸科医师学会(American College of Chest Physicians,ACCP)、欧洲呼吸学会(European Respiratory Society,ERS)等发布的咳嗽指南,于2005年制订了中国《咳嗽的诊断和治疗指南(草案)》[5],并先后于2009、2015年进行了修订[6, 7]。指南制订以来,对临床实践起到了良好的指导作用,显著提高了国内的咳嗽诊治水平。近年来,国内外对咳嗽发病机制、病因分布、诊断与治疗的研究取得了许多新的进展。为进一步完善指南,及时反映国内外相关研究结果,中华医学会呼吸病学分会哮喘学组于2021年3月启动了新版“咳嗽的诊断和治疗指南”的修订工作。
本次指南修订采用循证医学方法,在原版指南的基础上,检索了截至2021年4月13日的所有文献,对原有的证据等级、推荐强度进行了审核与更新,新增、删除了部分推荐意见。新版指南主要增加和修订了以下几个方面的内容:(1)增加了流行病学方面的内容,包括危险因素与经济负担。(2)对病史与实验室检查部分进行了精简。(3)咳嗽的评估部分删除了缺乏循证医学依据的咳嗽症状积分,增加了新的简化咳嗽程度评分。(4)增加了慢性咳嗽的少见病因,在原有不明原因慢性咳嗽、咳嗽高敏综合征的基础上,引入了难治性慢性咳嗽的概念。关于心理性咳嗽,引入一个新的诊断名词:躯体性咳嗽综合征(somatic cough syndrome)。(5)适当扩充儿童慢性咳嗽的病因与治疗部分。(6)推荐强度由原来的3个级别改为2个级别:强推荐与弱推荐,取消了中间级别。(7)总体推荐意见进行了精简,一些已为临床实践广为接受的诊断治疗原则改为描述性内容,不再以推荐意见形式出现。根据最新的研究结果,对少数推荐意见强度及证据级别进行了调整。少数内容类似的推荐意见进行了整合。(8)有关咳嗽诊断流程、诱导痰细胞学检查、食管反流监测、咳嗽激发试验、咳嗽程度评估等内容统一放在附件1, 2, 3, 4, 5, 6, 7。
指南设有专有名词英文缩写中英文对照表以便读者阅读,具体见表1。

一、指南制订方法学
1. 指南目标人群:咳嗽患者。
2. 指南使用者:呼吸专科医生、内科医生、中医科医生、全科医生、儿科医生及其他相关科室人员。
3. 指南制订工作组:本指南制订工作组由呼吸内科、消化内科、反流外科、耳鼻咽喉科、儿科、中医科等多个学科的专家,循证医学专家,临床流行病学专家,呼吸病学专业的研究生共同组成,分别成立指南修订专家组、指南方法学组、秘书组及资深专家评阅组,具体名单见文后。
4. 文献检索:本指南系统检索Pubmed/Medline、Embase、Cochrane Library、中国生物医学文献数据库、万方数据库、中国知网和中文科技期刊全文数据库,检索时间截至2021年4月13日。指南方法学组在指南工作启动会后对各专家团队进行方法学培训,培训内容包括文献检索策略的制订、文献筛选、证据提取和评价。各专家团队若在证据检索、评价等过程中遇到疑问,方法学组和秘书组成员将提供方法学支持,协助该团队解决并进行质量控制。
5. 证据质量和推荐强度:本指南推荐意见的证据质量和推荐强度分级标准,采用的是结合ACCP 2014年“咳嗽诊断和管理循证实践指南”所采用的分级标准[8, 9]和GRADE(grading of recommendations assessment,development and evaluation)方法[10],具体见表2。证据质量分为“高、中、低、极低”4个等级,分别用A、B、C、D表示;推荐意见分为“强推荐、弱推荐”2个级别,分别用1和2表示。
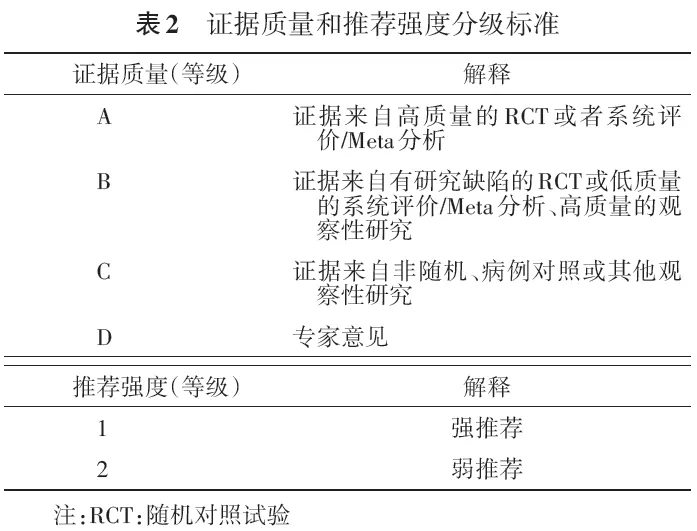
推荐强度根据证据质量、利弊平衡、患者价值观和意愿,以及资源花费等因素综合确定[10]。指南制订工作组召开多次全体共识会议,对每个具体临床问题和干预措施进行了充分的讨论。最终所有推荐意见通过Delphi法进行投票表决。投票需遵守以下规则[11]:第一,对持续存在分歧的部分,推荐或反对某一干预措施至少需要获得50%的参与者认可,且持相反意见的参与者比例需低于20%,未满足此项标准将不产生推荐意见。第二,一个推荐意见被列为强推荐而非弱推荐,则需要得到至少70%的参与者认可。
6. 利益冲突的声明:本指南制订过程中,所有参与本指南专家研讨会的专家和指南工作组成员均已签署书面利益声明,与医药企业不存在指南相关的利益冲突。
7. 指南实施中的有利因素和不利因素估计:(1)有利因素:①随着循证医学的思想在中国呼吸科医生中的普及和深入,对高质量的循证指南的客观需求日益提高;②咳嗽是临床上患者求诊最常见的症状,大量患者得不到有效诊治,严重影响患者的生活质量,并造成沉重的经济负担,咳嗽循证诊治指南有着很好的临床应用需求;③前几版咳嗽指南的推广应用为本次指南的实施奠定了良好基础。(2)不利因素:①鉴于不同层次的临床医生对指南的重要性以及推荐意见理解的差异,全面推广、宣传和实施本指南尚需时日;②有些单位尚未开展支气管激发试验、诱导痰细胞学检查、食管反流监测、呼出气一氧化氮(fractional exhaled nitric oxide,FeNO)等检查,这些条件的限制可能会对本指南的推广和应用造成一定的影响。
8. 指南的发布、传播与更新:指南将在学术期刊发表,发布后将以学术会议、学习班等形式在全国范围进行传播,促进指南在临床上被广泛使用,使其能更好指导临床实践。指南制订工作组将定期进行文献检索、证据更新和评价,计划每3~5年对指南进行更新。
二、咳嗽的定义、分类与流行病学
咳嗽是机体的防御性神经反射,有利于清除呼吸道分泌物和有害因子。成人咳嗽通常按时间分为3类:急性咳嗽(<3周)、亚急性咳嗽(3~8周)和慢性咳嗽(>8周)[5]。咳嗽按性质又可分为干咳与湿咳,建议以每天痰量>10 ml作为湿咳的标准。不同类型的咳嗽具有不同的病因分布特点。不同的流行病学与临床研究采用的慢性咳嗽定义有所不同,通常将以咳嗽为唯一或者主要症状,病程>8周,且X线胸片无明显异常者称为慢性咳嗽。随着对慢性咳嗽研究的深入与指南的推广普及,专科医生对慢性咳嗽常见病因的诊断与治疗水平不断提高,国际上把一些伴有胸部影像学异常的相关疾病的咳嗽如慢性阻塞性肺疾病(简称慢阻肺)、典型支气管哮喘(简称哮喘)、肺癌、间质性肺炎的咳嗽等亦纳入了慢性咳嗽研究的范畴[12, 13, 14, 15]。因此,广义上的慢性咳嗽包括了影像学正常与异常的患者。难治性慢性咳嗽与少见病因慢性咳嗽的发病机制与治疗,近年来已成为国内外广泛关注的研究热点。
由于环境以及遗传因素的差异,不同国家地区的慢性咳嗽患病率不尽相同。一项系统综述显示全球成人慢性咳嗽患病率为9.6%(95%CI:7.6%~11.7%),欧美国家的患病率高于亚洲[16]。国内尚无全国性流行病学调查数据,综合国内各地的研究报道,慢性咳嗽患病率为2.0%~28.3%[4,17, 18, 19, 20]。国内慢性咳嗽患者以30~40岁年龄段最多,男女比例接近;而欧美国家以50~60岁年龄段最多[21],且女性比例明显高于男性。慢性咳嗽和空气污染密切相关[22, 23, 24]。大气污染、季节因素、饮食因素、职业因素、变应原、吸烟、女性、高龄、肥胖、合并哮喘/慢阻肺/胃食管反流病(gastroesophageal reflux disease,GERD)/支气管扩张症等均是慢性咳嗽的危险因素[25, 26, 27]。但呼吸专科门诊的患者大部分为非吸烟患者[26]。
频繁剧烈的咳嗽,特别是慢性咳嗽,对患者的工作、生活和社会活动造成严重影响。慢性咳嗽可引起心血管、消化、神经、泌尿、肌肉骨骼等多个系统的并发症,如血压升高、心律失常、血管破裂、气胸、尿失禁、晕厥、失眠、抑郁、焦虑等[2,27]。高达50%的女性慢性咳嗽患者因为咳嗽诱发尿失禁,严重影响患者的生活质量[2,28]。
咳嗽对患者和社会造成沉重的经济负担。频繁就医、各种检查、大量使用镇咳药物与抗菌药物是咳嗽患者支出的最主要原因,咳嗽亦是抗菌药物滥用的重灾区。在美国,因急性咳嗽导致的年均经济损失高达90亿美元;在英国,因急性咳嗽导致的年均经济损失达9.79亿英镑[29];在我国,感冒止咳药年销售量位居零售药店榜首,2016年销售额高达516亿元[4]。然而目前尚未见单纯针对慢性咳嗽经济负担和长期预后方面的报道,可能是因为慢性咳嗽缺乏统一的国际疾病分类(ICD)编码,仅被认为是其他呼吸系统疾病的临床表现或伴随症状。
三、发病机制
非自主咳嗽反射由完整的咳嗽反射弧参与完成,咳嗽反射弧由咳嗽外周感受器、迷走传入神经、咳嗽高级中枢、传出神经及效应器(膈肌、喉、胸部和腹肌群等)构成。刺激支配气管、肺的C纤维以及对机械、酸敏感的有髓机械受体(Aδ纤维),能够直接诱发咳嗽。此外,分布于上气道、咽喉、食管、外耳道的迷走神经或其分支受到刺激亦可能导致咳嗽的发生[30, 31]。咳嗽受延髓咳嗽中枢控制,大脑皮层对此具有调节作用。咳嗽高敏感性是慢性咳嗽重要的临床与病理生理学特征,其机制与瞬时受体电位(transient receptor potential,TRP)通路如瞬时受体电位香草酸亚型1(transient receptor potential vanilloid 1,TRPV1)以及瞬时受体电位锚蛋白亚型1(transient receptor potential ankyrin 1,TRPA1)激活、气道炎症、神经通路及咳嗽中枢的易化有关[32, 33, 34, 35, 36, 37]。咳嗽敏感性增高包括外周咳嗽敏感性增高与中枢咳嗽敏感性增高。中枢咳嗽敏感性增高是慢性咳嗽,特别是难治性慢性咳嗽与咳嗽高敏综合征的重要机制[34]。
四、病史与实验室检查
通过仔细询问病史和体格检查能缩小咳嗽的诊断范围,提供病因诊断线索,甚至得出初步诊断并进行经验性治疗,或根据病史提供的线索选择有关检查,从而能更快明确病因诊断[38]。
1. 询问病史:询问咳嗽的持续时间、时相、性质、音色,以及诱发或加重因素、体位影响、伴随症状等,了解痰液量、颜色及性状等和有无吸烟史、职业或环境暴露史、服用血管紧张素转换酶抑制剂(angiotensin converting enzyme inhibitor,ACEI)类药物或其他药物史等对诊断具有重要价值[7]。有特殊职业接触史时应注意职业性咳嗽的可能。
2. 体格检查:包括体型、鼻、咽、喉、气管、肺部等。除了肺部听诊注意双肺呼吸音及有无哮鸣音、湿啰音和爆裂音,还需注意上气道各部位是否存在异常体征,如咽部黏膜充血,咽后壁淋巴滤泡增生(鹅卵石样改变),黏性分泌物附着,鼻黏膜苍白水肿或充血,鼻腔分泌物等,提示可能存在咽炎、鼻炎等基础疾病。肥胖体型者应注意阻塞性睡眠呼吸暂停(obstructive sleep apnea,OSA)或胃食管反流合并慢性咳嗽的可能。
3. 诊断检查:主要包括影像学检查、诱导痰细胞学检查、肺通气功能和气道反应性检查、FeNO检测、食管反流监测、变应原检测等。
(1)影像学检查: X线胸片为慢性咳嗽的常规检查,如发现明显病变,根据病变特征进一步选择相关检查。X线胸片如无明显病变,则按慢性咳嗽诊断流程进行检查。对于初诊慢性咳嗽患者,不建议将胸部CT检查作为首选检查[39, 40, 41](2C)。对于既往检查仍无法明确病因,或针对常见病因治疗无效,或怀疑支气管扩张、肺癌或异物等少见病因的慢性咳嗽患者,建议进行胸部CT检查[42](2C)。胸部CT检查有助于发现气管壁增厚、气管壁钙化、气管狭窄、支气管扩张等,对于一些少见的慢性咳嗽病因,如支气管结石、复发性多软骨炎、支气管异物、早期间质性肺疾病等,X线胸片不易发现此类病变,高分辨率CT则有助于诊断。怀疑鼻窦炎时,首选鼻窦CT检查[43]。慢性咳嗽患者应避免短期内反复进行胸部X线或CT检查。
(2)肺功能检查: 肺通气功能检查及支气管激发试验对慢性咳嗽的病因诊断具有重要价值,有条件者应作为慢性咳嗽诊治的首选检测项目。支气管激发试验阳性是诊断咳嗽变异性哮喘(cough variant asthma,CVA)的重要标准,无条件进行支气管激发试验的医院也可监测呼气峰流量(peak expiratory flow,PEF)变异率,PEF平均昼夜变异率>10%(儿童>13%)则支持CVA的诊断[44]。
(3)诱导痰细胞学检查: 诱导痰细胞学检查是慢性咳嗽病因诊断和气道炎症评估重要的无创检查方法,安全性和耐受性较好[45, 46]。诱导痰细胞学检查有助于慢性咳嗽的病因诊断与指导慢性咳嗽患者激素治疗,推荐诱导痰细胞学检查作为慢性咳嗽的一线检查手段[45](1C)。痰嗜酸粒细胞增高是诊断嗜酸粒细胞性支气管炎(eosinophilic bronchitis,EB)的必要指标,亦可用于辅助CVA的诊断[46]。建议采用高渗盐水进行超声雾化诱导痰细胞学检查,但应避免在48 h内反复对患者行高渗盐水雾化诱导[47, 48, 49](具体方法见附件4)。对于能自发咳痰的患者,自发痰细胞学检查具有与诱导痰细胞学检查类似的诊断价值。
(4)FeNO检测: 是目前临床上广泛应用的一项无创气道炎症检测技术,可以作为气道炎症检测的初筛手段。FeNO水平增高提示嗜酸粒细胞性气道炎症,可用于预测慢性咳嗽患者对激素治疗的反应[50, 51](2B)。ATS推荐FeNO水平为25~50 ppb时提示嗜酸粒细胞性气道炎症,>50 ppb时存在嗜酸粒细胞性气道炎症可能性大[52],但国内对成人慢性咳嗽患者的研究显示FeNO≥32 ppb提示嗜酸粒细胞性气道炎症或激素敏感性咳嗽的可能性大[51]。需注意的是,FeNO筛查慢性咳嗽相关嗜酸粒细胞性气道炎症的敏感度不高,约40%的痰嗜酸粒细胞增高的患者FeNO水平正常[51,53]。目前市面上存在多种品牌的FeNO检测仪器,但健康人参考值尚未完全统一,且诊断嗜酸粒细胞性气道炎症的临界值尚未确定。
(5)变应原皮试和血清IgE检查: 用于检测患者是否存在特应质和确定变应原类型,有助于变应性疾病[如变应性鼻炎和变应性咳嗽(atopic cough,AC)]的诊断。60%~70%的CVA和30%的EB患者存在特应质[54]。
(6)食管反流监测: 这是目前判断患者是否存在胃食管反流最常用和最有效的方法。通过酸暴露时间(exposure time,AET)、食管pH值6%和SAP≥95%判断食管是否存在病理性酸暴露以及酸暴露与咳嗽症状的相关性[55, 56, 57, 58, 59](1C)。症状指数>75%或DeMeester积分升高(≥14.7分)可辅助判断是否存在胃食管反流[60]。但需注意的是,AET≤6%亦不能排除GERC,该标准可能造成非酸、弱酸反流患者漏诊,有些患者虽然没有达到这个标准,但抗胃食管反流治疗有效,尤其AET在4%~6%者,可借助食管测压等检查手段,辅助GERC诊断。
(7)支气管镜检查: 对于常规检查未能明确的病因或针对常见病因治疗无效的不明原因慢性咳嗽患者,支气管镜检查可用于排除此类患者因气道病变,如支气管肺癌、异物、结核、复发性多软骨炎等引起的咳嗽,但不推荐将支气管镜检查作为慢性咳嗽初诊患者的常规检查[61, 62](2C)。
(8)其他检查: 外周血嗜酸粒细胞增高提示变应性疾病,也有助于判断是否存在嗜酸粒细胞气道炎症[63]。唾液胃蛋白酶检测已用于诊断GERD,但最佳样本类型、取样时间和诊断阈值等有待进一步研究[64, 65, 66]。另外,鼻咽镜可用于发现一些隐匿性的上气道病变,咽喉反流监测有助于反流性咽喉炎、GERD的诊断。
五、咳嗽诊断原则与流程
急性咳嗽、亚急性咳嗽和慢性咳嗽的诊断流程分别参见附件1、2、3。
慢性咳嗽的病因诊断应遵循以下几条原则[67]:(1)重视病史,包括耳鼻咽喉和消化系统疾病病史、职业和环境因素暴露史、吸烟史、用药史。(2)根据病史选择有关检查,由简单到复杂。EB、CVA是慢性咳嗽的最常见病因,约占国内慢性咳嗽病因的50%[68],因此建议将肺通气功能检查、支气管激发试验和诱导痰细胞学检查作为慢性咳嗽的一线检查[7,46,69]。建议将FeNO检测作为气道炎症检查的初筛手段[53,70, 71, 72, 73]。食管反流监测、支气管镜、鼻咽镜等检查,建议列为二线检查。(3)先考虑常见病,后考虑少见病。慢性咳嗽患者应首先考虑上气道咳嗽综合征(upper airway cough syndrome,UACS)、CVA、EB、GERC、AC等常见病因的可能[68,74, 75]。(4)诊断和治疗应同步或顺序进行。如检查条件不具备时,可以根据临床特征进行诊断性治疗,并根据治疗反应确定咳嗽病因[38],治疗无效时再选择有关检查。如有典型的鼻炎、鼻窦炎症状或鼻后滴流症状、体征,可先按UACS进行治疗。如有典型胃食管反流相关症状或进食后咳嗽,则先按GERC进行治疗。(5)治疗有效是明确病因的前提。治疗部分有效但未完全缓解,应评估影响疗效的因素和是否存在其他慢性咳嗽的复合病因,如UACS合并GERC、CVA或EB,GERC合并EB或CVA等。(6)治疗无效时应评估是否诊断错误、治疗强度和时间是否足够、有无影响疗效的因素,如职业或环境暴露因素。
六、咳嗽的评估
咳嗽的评估主要包括视觉模拟评分(visual analogue scale,VAS)、咳嗽症状积分、生活质量测评、咳嗽频率监测及咳嗽敏感性检测等,有助于病情评估及疗效观察[27,76]。
1. VAS:由患者根据自己的感受在标记0~10 cm或者0~100 mm的直线上划记相应刻度以表示咳嗽严重程度。与咳嗽症状积分相比,VAS的评分等级划分更细,有助于治疗前后的纵向比较[76, 77]。
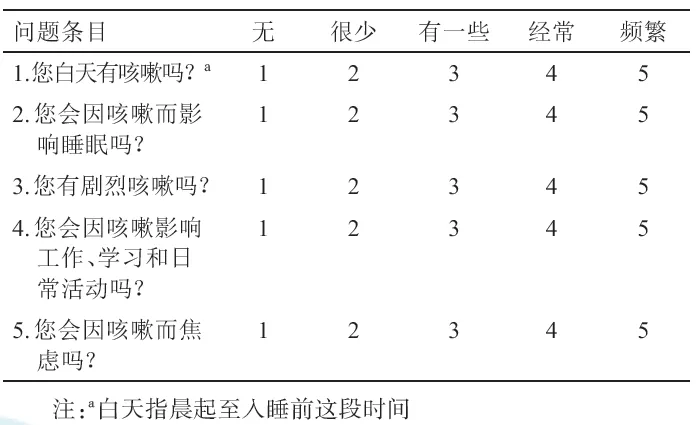
2. 简易咳嗽程度评分表(cough evaluation test,CET)包括了对患者日间咳嗽程度、夜间咳嗽对睡眠的影响、咳嗽的剧烈程度、咳嗽对日常生活及心理的影响5个条目(具体见附件7),研究证实CET具有很好的重测信度与反应效度,与VAS评分、咳嗽生活质量问卷有良好的相关性。推荐CET用于咳嗽严重程度及其对健康影响的简易评估[78](2B)。原有的咳嗽症状积分由于缺乏循证医学证据,本指南不做推荐。
3. 咳嗽生活质量测评:针对咳嗽的专用量表主要包括咳嗽专用生活质量问卷(cough-specific quality of life questionnaire,CQLQ)、莱切斯特咳嗽问卷(Leicester cough questionnaire,LCQ)和慢性咳嗽影响问卷(chronic cough impact questionnaire,CCIQ),各问卷均表现出良好的信度、效度及反应度,在系统评价咳嗽程度和疗效过程中逐渐显示其重要作用[77,79, 80, 81, 82],推荐采用中文版LCQ对咳嗽相关生活质量进行评估[80,83](1B),具体见附件8。
4. 咳嗽频率监测:是对患者一定时间内发生的咳嗽频次、强度及其特征所进行的客观记录和分析,是客观评估咳嗽病情及疗效观察的理想方法[84, 85, 86]。由于患者的主观耐受性的影响,咳嗽频率不一定与患者自我感知的咳嗽严重程度成正比。国内尚无此类仪器,临床应用受限。
5. 咳嗽敏感性检查:可用于疗效判断和咳嗽机制的研究。通过雾化方式使受试者吸入定量的刺激物气溶胶,刺激相应的咳嗽感受器而诱发咳嗽,并以激发咳嗽≥5次的刺激物浓度(C5)作为咳嗽敏感性的指标。常用辣椒素(TRPV1激动剂)吸入进行咳嗽激发试验(方法见附件6)。国内健康人辣椒素激发试验C5参考值≥125 μmol/L[87]。除了辣椒素外,柠檬酸、异硫氰酸烯丙酯(TRPA1激动剂)等激发物均可用于咳嗽激发试验[33]。咳嗽敏感性增高是慢性咳嗽的重要特征,UACS、CVA、EB、AC及GERC等均可能出现咳嗽敏感性增高,以GERC和AC更为显著[35]。另外,病毒性的感染后咳嗽(postinfectious cough,PIC)的咳嗽敏感性往往也会升高[88]。女性咳嗽敏感性较男性高[89, 90]。采用咳嗽激发试验评估咳嗽敏感性的安全性、耐受性和可重复性好,有助于识别咳嗽高敏患者,可作为定量评估咳嗽的客观指标,但不能取代主观指标来评估咳嗽频率和严重程度[29,91, 92, 93, 94, 95]。
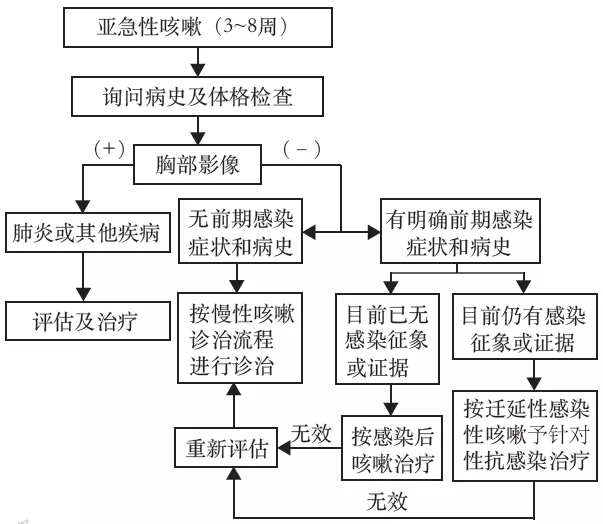
七、急性咳嗽的诊断与治疗
急性咳嗽的常见病因为普通感冒和急性气管-支气管炎。应注意区分是否伴有危重症疾病,如急性心肌梗死、左心功能不全、肺炎、气胸、肺栓塞及异物吸入可能表现为急性咳嗽[96, 97, 98, 99, 100, 101]。一些急性传染性呼吸系统疾病,如流行性感冒(简称流感)、严重急性呼吸综合征(SARS)、新型冠状病毒感染等,咳嗽亦是其主要症状,发生率通常可达70%或更高[102, 103],临床上要注意鉴别。这些急性传染性呼吸系统疾病除咳嗽症状外,还常伴随明显的发热、乏力、肌肉疼痛等全身症状,部分病情进展者可出现气促、呼吸困难等症状。由于咳嗽可导致病毒经飞沫或气溶胶传播风险增高,在大流行期间,尤其需要注重咳嗽礼仪、佩戴口罩、注意社交距离等卫生措施。哮喘、慢性支气管炎和支气管扩张等原有疾病的加重也可导致咳嗽加重或急性咳嗽。此外,环境因素或职业因素暴露越来越多地成为急性咳嗽的原因。
(一)普通感冒
病毒感染是感冒的主要病因[104, 105]。感冒诊断主要依靠病史与体格检查,通常不需要进行病原学检查或影像学检查[97,106]。临床表现除咳嗽外,还伴有其他上呼吸道相关症状,如流涕、喷嚏、鼻塞和鼻后滴流感、咽喉刺激感或不适,可伴发热,全身症状较少[104, 105, 106, 107, 108, 109]。普通感冒的咳嗽常与鼻后滴流有关。流感除了咳嗽症状外,常有发热、肌痛等全身症状[107]。
普通感冒以对症治疗为主。(1)抗菌药物:抗菌药物无法缩短感冒病程或减轻症状,且可能出现不良反应,不推荐感冒患者常规使用抗菌药物[110, 111, 112, 113, 114](1A)。(2)减充血剂与抗组胺药:减充血剂与第一代抗组胺药物联合应用能明显缓解咳嗽,改善打喷嚏、鼻塞等症状[115, 116, 117, 118, 119, 120](1A)。但需注意不良反应,儿童用药需谨慎。单用第一代抗组胺药物治疗无明显临床获益[118,121]。(3)解热镇痛药:解热镇痛药主要针对普通感冒患者的发热、咽痛和全身酸痛等症状,建议短期应用,且应注意卒中等风险[119,122, 123]。对乙酰氨基酚是临床上使用最为广泛的非甾体抗炎药物之一。以咳嗽等呼吸道症状为主要表现而无发热、头痛、肌痛症状的普通感冒患者,不推荐使用非甾体抗炎药物治疗[119,122,124](1A)。(4)镇咳药物:咳嗽剧烈者,必要时可使用中枢性或外周性镇咳药。对于普通感冒所致的咳嗽患者,不推荐常规单独使用中枢性止咳药物(如右美沙芬、可待因)[118,125, 126, 127](2C)。推荐由第一代抗组胺药物、减充血剂联合镇咳药物的复方制剂治疗伴有咳嗽的普通感冒[128, 129](1A)。中医中药治疗感冒有一定的效果,但缺乏高质量的临床研究数据[130, 131]。
(二)急性气管-支气管炎
急性气管-支气管炎是由于生物性或非生物性因素引起的气管-支气管黏膜的急性炎症。病毒感染是最常见的病因,鼻病毒和流感病毒多见,少部分可由细菌引起[105,132, 133, 134, 135, 136]。冷空气、粉尘及刺激性气体也可引起此病。大部分患者呈自限性。婴幼儿和年老体弱者有可能发展为迁延性支气管炎。
1. 临床表现:起病初期常有上呼吸道感染症状。随后咳嗽可渐加剧,伴或不伴咳痰,伴细菌感染者常咳黄脓痰。急性气管-支气管炎常呈自限性,全身症状可在数天内消失,但咳嗽、咳痰一般持续2~3周。X线胸片检查无明显异常或仅有肺纹理增加。体格检查双肺呼吸音粗,有时可闻及湿性或干性啰音。
2. 诊断与鉴别诊断:诊断主要依据临床表现,通常无需进行病原学检查[97,132,137]。咳嗽时间在3周以内,伴或不伴咳痰,根据临床症状和(或)影像学检查排除感冒、肺炎、哮喘、慢阻肺急性加重后,应考虑急性支气管炎诊断[97,138]。考虑急性支气管炎的患者,如心率≤100次/min、呼吸频率≤24次/min、体温≤38 ℃且胸部无异常体征者,患肺炎的可能性小[139, 140, 141]。
3. 治疗:治疗原则以对症处理为主。剧烈干咳者可适当应用镇咳药物,有痰而不易咳出者推荐使用祛痰药物或黏痰溶解剂[142, 143, 144](1B)。缓释愈创甘油醚可缓解急性呼吸道感染的症状[145, 146](2B)。国外证据表明,抗菌药物治疗对急性气管-支气管炎患者的咳嗽缓解、病程无明显影响[97,112,147, 148],但国内尚缺乏这方面的研究证据。不推荐常规使用抗菌药物治疗急性气管-支气管炎(1A)。对于咳黄脓痰的急性气管-支气管炎患者,建议给予抗菌药物治疗(2D)。如有细菌感染,如咳脓性痰或外周血白细胞增高者,可依据感染的病原体及药物敏感试验选择抗菌药物。在未得到病原菌阳性结果之前,可选用β-内酰胺类、喹诺酮类等口服抗菌药物[7, 8]。伴咳喘的成人急性气管-支气管炎,建议使用β2受体激动剂[149, 150](2A)。中草药对于治疗急性气管-支气管炎的有效性和安全性目前尚没有高质量证据[131,151]。
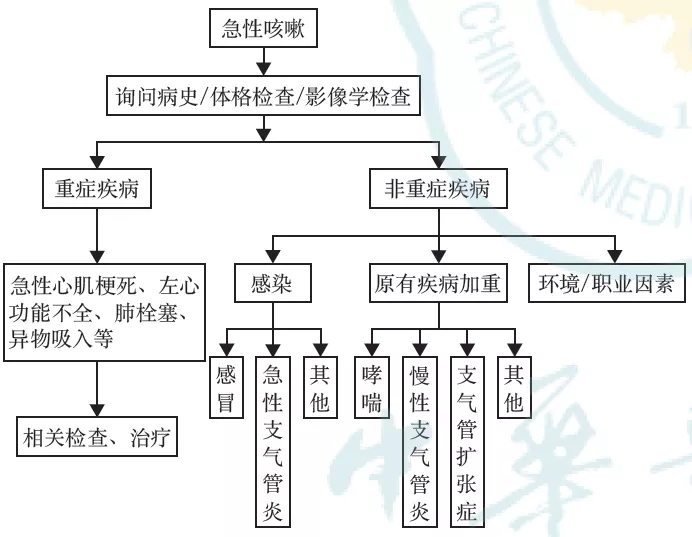
八、亚急性咳嗽的诊断与治疗
亚急性咳嗽最常见的原因是PIC,其次为CVA、EB、UACS等[152, 153]。在处理亚急性咳嗽时,首先要明确咳嗽是否继发于先前的呼吸道感染,并进行经验性治疗。治疗无效者,再考虑其他病因并参考慢性咳嗽诊断流程进行诊治。值得注意的是,有时单纯依靠感冒或上呼吸道感染的病史和咳嗽症状诊断PIC可能会造成EB、CVA的漏诊,一些所谓“顽固性PIC”实际上有可能为EB、CVA和GERC[152]。对于按PIC常规治疗无效的亚急性咳嗽,建议有条件时应进行支气管激发试验、诱导痰细胞学检查等,或进行其他病因的经验性治疗。
当呼吸道感染的急性期症状消失后,咳嗽仍然迁延不愈,持续3~8周,X线胸片检查无明显异常者称之为PIC[153, 154],其中以病毒性感冒引起的咳嗽最为常见,又称为“感冒后咳嗽”。既往有PIC病史和咳嗽敏感性增加的患者更容易发生PIC[152,154]。PIC常为自限性,多能自行缓解,但也有部分患者咳嗽顽固,甚至发展为慢性咳嗽。病毒性PIC不必使用抗菌药物治疗。对部分咳嗽症状明显的患者建议短期应用镇咳药、抗组胺药加减充血剂等。复方甲氧那明治疗PIC有一定效果[155](2C)。不建议使用吸入性糖皮质激素(inhaled corticosteroid,ICS)和孟鲁司特钠治疗PIC[156, 157, 158, 159](2B)。中医认为PIC系风邪犯肺、肺气失宣所致,治疗宜疏风宣肺、止咳利咽,采用苏黄止咳胶囊治疗PIC有一定效果[160, 161](2C)。
由于抵抗力低下、排痰不畅、细菌耐药或抗感染疗效不佳等原因,细菌在支气管内不能被及时有效清除,一些细菌性急性支气管炎患者可能病程迁延超过3周,被称为迁延性细菌性支气管炎(protracted bacterial bronchitis,PBB)。PBB多见于婴幼儿,但成人有时亦可见到[162, 163, 164]。致病细菌常为流感嗜血杆菌和肺炎链球菌。除了细菌外,肺炎支原体、肺炎衣原体等感染气管-支气管亦可造成迁延性感染性咳嗽,但临床上常不容易获得病原学诊断,本指南建议称为迁延性感染性支气管炎(protracted infectious bronchitis,PIB)。对于PIB,建议抗感染治疗1~2周甚至更长时间。
血清学抗体检测是诊断支原体/衣原体感染最有效的手段,有助于临床早期诊断,推荐作为常规辅助检查[165, 166](1C)。血冷凝集素≥1∶64,急性期和恢复期双份血清支原体IgM抗体滴度呈4倍增长,表明近期有支原体感染[166, 167](2D)。衣原体血清抗体效价≥4倍或单次抗体滴度IgM≥1∶16或IgG≥1∶512对衣原体感染有诊断意义。肺炎支原体和肺炎衣原体引起的PIB,建议使用大环内酯类或喹诺酮类抗菌药物治疗[167](2C)。由革兰阳性球菌引起的迁延性感染性咳嗽可使用阿莫西林或者头孢菌素类药物,疗程需2~3周[168, 169, 170](2B)。
青少年、成人咳嗽患者中,百日咳血清抗体IgG滴度较高时,应考虑百日咳感染的可能性[171, 172, 173](2C)。对于成人急性或亚急性咳嗽患者,如果存在咳嗽后呕吐以及吸气相喘鸣应考虑百日咳的可能[174, 175](2C)。聚合酶链反应(PCR)、细菌培养可确诊百日咳[176, 177, 178](2C)。一旦诊断百日咳,建议尽早(起病后1~2周的卡他期)开始大环内酯类药物治疗,虽然治疗不能改变疾病进程,但能够降低疾病的传染性[179, 180](1B)。对于非卡他期(迁延期)百日咳患者,不推荐使用抗菌药物治疗[181, 182](1A)。不建议使用皮质类固醇、β2-肾上腺素受体激动剂、百日咳特异性免疫球蛋白和抗组胺剂药物治疗百日咳[183, 184](1A)。
九、常见慢性咳嗽病因的诊断与治疗
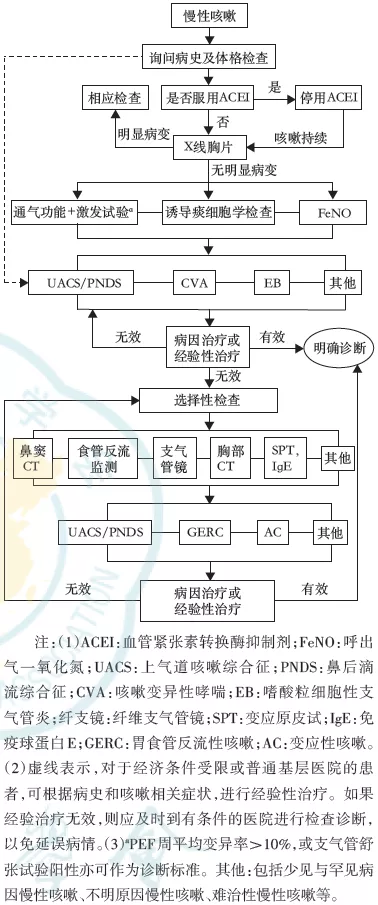
慢性咳嗽的诊断应首先考虑CVA、UACS、EB、AC和GERC等常见病因,上述疾病占慢性咳嗽病因的70%~95%[68,75,185, 186]。多数慢性咳嗽与感染无关,因此应避免滥用抗菌药物治疗。
(一)UACS[鼻后滴流综合征(postnasal drip syndrome,PNDS)]
由于鼻部疾病引起分泌物倒流至鼻后和咽喉等部位,直接或间接刺激咳嗽感受器,导致以咳嗽为主要表现的临床综合征称PNDS。由于目前无法明确上呼吸道相关的咳嗽是否由鼻后滴流直接刺激或是炎症刺激上呼吸道咳嗽感受器所致,2006年美国咳嗽指南建议用UACS替代PNDS[187]。有关PNDS的概念,以及是否应用上气道疾病来替代PNDS及其与咳嗽的联系仍然存在异议[188]。部分具有典型鼻后滴流症状和体征的患者,使用PNDS的诊断更为直观、形象。因此,本指南仍保留PNDS这一名词。
UACS/PNDS是引起慢性咳嗽最常见病因之一,其基础疾病以鼻炎、鼻窦炎为主,需在针对性治疗或经验性治疗有效后确认[68,189]。除了鼻部疾病外,UACS/PNDS可能还与咽喉部的疾病有关,如慢性咽喉炎、慢性扁桃体炎等[6, 7,189]。咽喉部疾病引起的慢性咳嗽可能与喉部高敏感性有关[190, 191]。
1. 临床表现:(1)症状:除咳嗽、咳痰外,可表现鼻塞、鼻腔分泌物增加、频繁清嗓、咽后黏液附着及鼻后滴流感。变应性鼻炎还表现为鼻痒、喷嚏、水样涕及眼痒等。鼻-鼻窦炎常有鼻塞和脓涕等症状,也可伴有面部疼痛/肿胀感和嗅觉异常等[192]。(2)体征:变应性鼻炎的鼻黏膜主要表现为苍白或水肿,鼻道及鼻腔底可见清涕或黏涕。非变应性鼻炎的鼻黏膜多表现为肥厚或充血样改变,部分患者口咽部黏膜可呈鹅卵石样改变或咽后壁附有黏脓性分泌物。(3)辅助检查:慢性鼻窦炎的影像学检查征象为鼻窦黏膜增厚、鼻窦内液平面等。咳嗽具有季节性提示与接触吸入性变应原(如草花粉、尘螨)有关,变应原检查有助于诊断。慢性鼻窦炎涉及多种类型,如病毒性、细菌性、真菌性和变应性鼻窦炎,部分合并鼻息肉。怀疑鼻窦炎时,首选CT检查,必要时行鼻内镜、变应原和免疫学检查等。
2. 诊断:UACS/PNDS涉及鼻、鼻窦、咽、喉等多种基础疾病,症状及体征差异较大且多无特异性,因此,必须综合病史、体征、相关检查及治疗反应综合判断。UACS/PNDS诊断建议参考以下标准:(1)慢性咳嗽,以白天或体位转变后咳嗽为主,入睡后较少;(2)有鼻部和(或)咽喉疾病的临床表现和病史;(3)辅助检查支持鼻部和(或)咽喉疾病的诊断;(4)针对基础疾病病因治疗后咳嗽缓解。
3. 治疗:依据导致UACS/PNDS的基础疾病而定。
(1)病因治疗:①非变应性鼻炎以及普通感冒:推荐首选口服第一代抗组胺药和减充血剂治疗[193, 194, 195](1B)。大多数患者在初始治疗后数天至2周内起效。②变应性鼻炎:推荐首选鼻腔吸入鼻用糖皮质激素和口服第二代抗组胺药治疗[196, 197, 198, 199, 200, 201](1A)。鼻用糖皮质激素包括糠酸莫米松、丙酸氟地卡松和布地奈德鼻喷剂等。第二代抗组胺药常用的有氯雷他定、西替利嗪等。若无第二代抗组胺药,第一代抗组胺药亦有同样效果,但嗜睡等不良反应较明显。白三烯受体拮抗剂治疗变应性鼻炎有效[197,202, 203](1A)。症状较重、常规药物治疗效果不佳的变应性鼻炎,特异性变应原免疫治疗可能有效,但起效时间较长[204, 205, 206, 207](2B)。避免或减少接触变应原有助于减轻变应性鼻炎的症状。③慢性鼻窦炎:A. 慢性鼻窦炎患者鼻窦分泌物细菌培养以金黄色葡萄球菌或表皮葡萄球菌、肺炎球菌为主,但要注意的是多数情况下为定植菌,可能与急性发作有关,另外培养菌群可有细菌生物膜形成[208, 209]。细菌性鼻窦炎多为混合感染,抗感染是重要治疗措施。建议抗菌谱应覆盖革兰阳性菌、阴性菌及厌氧菌,急性发作者应用≥2周,慢性者酌情延长使用时间(2B)。常用药物为阿莫西林/克拉维酸、头孢类或喹诺酮类[67,210, 211, 212, 213]。B. 长期低剂量大环内酯类药物对慢性鼻窦炎的治疗作用证据有限,不建议作为常规治疗[214, 215, 216, 217, 218, 219, 220, 221, 222](2B)。C. 联合鼻腔吸入鼻用糖皮质激素,疗程3个月以上。推荐应用鼻用糖皮质激素激素治疗伴有鼻息肉的慢性鼻窦炎,可避免不必要的手术[223, 224, 225, 226](1A)。对于合并鼻息肉的慢性鼻窦炎患者,口服激素序贯局部鼻吸入激素的治疗效果优于单用鼻吸入激素治疗[227, 228](2A)。D. 药物治疗还是手术治疗的效果更佳,目前尚无定论。内科治疗效果不佳时,建议咨询耳鼻咽喉科医师,必要时可经鼻内镜手术治疗[229, 230, 231](2B)。
(2)对症治疗:①鼻用减充血剂可减轻鼻黏膜充血水肿,有利于分泌物的引流,缓解鼻塞症状,但不宜长期应用,需要警惕其导致药物性鼻炎的不良反应。鼻用减充血剂疗程一般<1周[232, 233, 234](1B)。建议联合应用第一代口服抗组胺药和鼻用减充血剂,疗程2~3周[235, 236, 237](2D)。②黏液溶解剂(羧甲司坦/厄多司坦)治疗慢性鼻窦炎可能使患者获益[238, 239, 240](2B)。③生理盐水鼻腔冲洗对慢性鼻窦炎治疗有效[241, 242](2B)。
(二)CVA
CVA是哮喘的一种特殊类型,咳嗽是其唯一或主要临床表现,无明显喘息、气促等症状,但存在气道高反应性。CVA是慢性咳嗽的最常见病因[68,75,243],国内多中心调查结果显示约占慢性咳嗽原因的三分之一[68]。有些哮喘患者肺功能已有明显下降,但咳嗽仍为唯一症状或主要症状;也有部分典型哮喘患者虽有一过性喘息症状,但持续性咳嗽是其主要症状[244],以上这两种情况又称之为咳嗽优势型哮喘(cough predominate asthma,CPA),近年来也成为我们临床关注的重要问题。2020年新版ACCP咳嗽指南将CVA、CPA合称为“chronic cough due to asthma”,在2020年新版ERS咳嗽指南中称之为“asthmatic cough”。本指南建议将CVA、CPA统称为咳嗽型哮喘。
1. 临床表现:主要表现为刺激性干咳,通常咳嗽比较剧烈,夜间及凌晨咳嗽为其重要特征[245]。感冒、冷空气、灰尘及油烟等容易诱发或加重咳嗽,但其他原因的慢性咳嗽也同样存在这些诱发因素[245]。
2. 诊断:根据慢性咳嗽病史、支气管激发试验和抗哮喘治疗有效综合分析作出诊断。支气管舒张剂治疗有效是CVA的一个重要临床特征,但仍有部分(30%~40%)CVA患者对单纯支气管舒张剂治疗反应不佳[246, 247],因此,不再将支气管舒张剂治疗有效作为诊断标准。但PEF平均变异率可作为一条参考标准[248]。诱导痰嗜酸粒细胞增高和FeNO增高有助于CVA的诊断[46,72, 73,249] 有研究显示FeNO水平升高结合小气道功能下降提示气道高反应性[250]。国内部分单位尚未开展支气管激发试验,单纯依靠病史进行CVA的诊断需要谨慎,防止过度诊断。
符合以下全部标准可确诊CVA:(1)慢性咳嗽,常伴有明显的夜间刺激性咳嗽。(2)支气管激发试验阳性,或PEF平均昼夜变异率>10%,或支气管舒张试验阳性。(3)抗哮喘治疗有效。
3. 治疗:(1)推荐吸入ICS联合支气管舒张剂,如长效β2受体激动剂(long acting beta-agonists,LABA)或单用ICS治疗[251, 252, 253](1B)。联合治疗比单用ICS或支气管舒张剂治疗能更快速有效地缓解咳嗽症状,但需要更多的临床研究证据[252, 253]。治疗时间8周以上,部分患者可能需要长期治疗或者按需间歇治疗,建议参考哮喘治疗模式,治疗过程中评估患者治疗反应,调整治疗方案[44](2D)。(2)如果患者症状或气道炎症较重,或对ICS治疗反应不佳时,可以短期口服糖皮质激素治疗(10~20 mg/d,3~5 d)或使用超微颗粒的吸入制剂。不推荐长期口服糖皮质激素治疗CVA[254, 255](2C)。(3)白三烯受体拮抗剂治疗CVA有效,能够减轻患者咳嗽症状、改善生活质量并减缓气道炎症[256, 257, 258](2B)。少数ICS治疗无效的患者,白三烯受体拮抗剂治疗可能有效。治疗疗程及对气道炎症的抑制作用仍有待进一步研究。(4)中医认为CVA与风邪犯肺、肺气失宣有关,治疗宜疏风宣肺、止咳利咽,采用苏黄止咳胶囊治疗有一定效果[259, 260](2B)。
如果ICS治疗4周以上无效,需重新进行评估,高度注意是否存在诊断错误,支气管激发试验假阳性或合并其他疾病,或存在一些影响疗效的因素。
4. 预后:部分CVA患者会发展为典型哮喘,病程长、气道反应性高、诱导痰嗜酸粒细胞高是发展为典型哮喘的危险因素。长期吸入激素可能有助于预防典型哮喘的发生[261, 262, 263]。
(三)EB
EB是慢性咳嗽的常见病因,占慢性咳嗽病因的13%~22%[68,74,243]。EB以气道嗜酸粒细胞浸润为特征,痰嗜酸粒细胞增高,但气道炎症范围较局限,平滑肌内肥大细胞浸润密度低于哮喘患者,其炎症程度、氧化应激水平均不同程度低于CVA患者[264, 265, 266, 267]。约三分之一患者合并变应性鼻炎[54,74]。
1. 临床表现:主要为慢性刺激性咳嗽,常是唯一的临床症状,干咳或咳少许白色黏液痰,多为白天咳嗽,少数伴有夜间咳嗽。患者对油烟、灰尘、异味或冷空气比较敏感,常为咳嗽的诱发因素。患者无喘息、呼吸困难等气流受限相关症状。肺通气功能和PEF变异率正常,无气道高反应。
2. 诊断:EB临床表现缺乏特异性,临床表现类似CVA,体格检查无异常发现,痰嗜酸粒细胞增高是必要诊断依据。FeNO检测诊断EB的敏感性较低,增高(FeNO≥32 ppb)提示嗜酸粒细胞性相关慢性咳嗽(如EB或CVA)[51,53,71,73]。既往有接触面粉、异氰酸和氯氨等引起EB的报道[268, 269, 270, 271, 272, 273],因此EB诊断时要考虑职业因素。EB的诊断必须结合病史,诱导痰(或支气管灌洗液)嗜酸粒细胞计数、气道反应性测定和激素治疗有效等综合判断。符合以下全部标准可确诊EB:(1)慢性咳嗽,表现为刺激性干咳或伴少量黏痰。(2)肺通气功能正常,无气道高反应性,PEF变异率正常。(3)痰细胞学检查嗜酸粒细胞比例≥2.5%。(4)排除其他嗜酸粒细胞增多性疾病。(5)口服或吸入糖皮质激素有效。
3. 治疗:EB对糖皮质激素反应良好,治疗后咳嗽很快消失或明显减轻。建议首选ICS治疗,持续应用8周以上[39,251,274](2C)。初始治疗可联合口服泼尼松10~20 mg/d,持续3~5 d[275]。如果无效,应注意是否存在嗜酸粒细胞增高有关的全身性疾病,如嗜酸粒细胞增高综合征、嗜酸性肉芽肿性多血管炎等。
4. 预后:半数以上的EB患者治疗缓解后会复发,合并鼻炎和持续性嗜酸粒细胞炎症是复发的危险因素[54]。国外报道少数EB患者可发展为慢性气流阻塞性疾病(哮喘或慢阻肺)[276, 277, 278]。中国对EB患者的长期随访研究结果显示其肺功能保持稳定,表明EB不是慢性气道阻塞性疾病的前期阶段,而是独立疾病[54]。
(四)GERC
因胃酸和其他胃内容物反流进入食管,导致以咳嗽为突出表现的临床综合征,属于GERD的一种特殊类型,是慢性咳嗽的常见原因[68,74, 75]。发病机制涉及微量误吸、食管-支气管反射、食管运动功能失调、自主神经功能失调与气道神经源性炎症等,食管-支气管反射引起的气道神经源性炎症及中枢咳嗽高敏感性起着主要作用[279, 280, 281, 282]。除胃酸反流以外,部分患者还与弱酸或弱碱等异常非酸反流(如胆汁反流)有关。
1. 临床表现:除咳嗽外,40%~68%的GERC患者可伴反酸、胸骨后烧灼感及嗳气等典型反流症状,但也有不少患者以咳嗽为唯一症状[279,283]。咳嗽大多发生在日间、直立位以及体位变换时,干咳或咳少量白色黏痰。进食酸性、油腻食物容易诱发或加重咳嗽[279,284]。
2. 诊断标准:(1)慢性咳嗽,以白天咳嗽常见,少数患者可有夜间咳嗽。(2)食管反流监测AET>6%和SAP≥95%[57, 58, 59]。(3)抗反流治疗后咳嗽明显减轻或消失。
食管反流监测是诊断GERC最重要和最有效的方法,但监测正常不能排除GERC,因为患者可能存在非酸或弱酸反流,或间歇性反流。对于AET介于4%~6%,怀疑GERC的患者,可结合其他检查或进行经验性治疗进行判断。DeMeester积分、咽喉反流积分也有一定的诊断价值。胃食管反流的其他检查手段包括胃镜、鼻咽镜、消化道钡餐、食管测压等。如内镜下,杓间水肿、假声带沟提示咽喉反流,食管黏膜充血、脆弱破损、糜烂溃疡等改变提示反流性食管炎;上消化道钡餐、食管测压异常均可用于辅助诊断GERD,但诊断GERC的敏感度不高,多数GERD患者检查正常。对于没有条件进行食管反流监测的慢性咳嗽患者,如果患者:(1)具有明显的进食相关性咳嗽,如餐后咳嗽、进食咳嗽等;(2)伴有典型的胸骨后烧灼感、反酸等反流症状或胃食管反流病问卷(gastroesophageal reflus disease questionnaire,GerdQ)≥8分;(3)排除CVA、UACS、EB等慢性咳嗽的常见原因,或按这些疾病治疗效果不佳等特征时,应考虑GERC的可能,建议进行诊断性治疗[38,55,245,285, 286](2C)。建议采用质子泵抑制剂(proton pump inhibitor,PPI)试验[287, 288](2C):口服标准剂量PPI(如奥美拉唑20~40 mg/次,2次/d),诊断性治疗时间不少于2周。抗反流治疗后咳嗽消失或显著缓解,可以临床诊断GERC。上述诊断策略,相比于食管反流监测等检查更经济简单[287],但特异性较低。另外,缺乏食管反流监测条件或患者不愿进行检测时,Hull气道反流问卷(Hull airway reflux questionnaire,HARQ)、GerdQ问卷(HARQ≥24分、GerdQ≥8.0分)有助于GERC的诊断[289, 290]。
3. 治疗:(1)调整生活方式:对怀疑为GERC的患者,控制饮食、减重、抬高床头及避免睡前进食等有利于缓解症状(2D)。另外,需避免过饱,避免进食酸性、辛辣和油腻食物,避免饮用咖啡、酸性饮料及吸烟,避免剧烈运动[285,291]。(2)抑酸药物:推荐抑酸药物,包括PPI和钾离子竞争性酸阻断剂作为GERC的首选治疗方法[292, 293, 294](1A)。PPI的抑酸效果和症状缓解速度佳,但需餐前半小时或1 h服用[295]。无PPI时也可选用H2受体拮抗剂。(3)促胃动力药:促胃动力药对缓解GERD相关症状可能有效,建议对于GERC患者,可在抑酸基础上联用促胃动力药[296, 297, 298](1D)。抗反流治疗疗程至少8周,逐步减量。
存在异常反流客观证据的慢性咳嗽患者,经标准抗反流药物治疗效果欠佳或无效时,一方面应考虑治疗药物的剂量及疗程是否足够,同时应考虑是否存在非酸反流、非反流或其他复合病因引起的慢性咳嗽[57,59](2C)。抑酸治疗无效的GERC患者建议行食管反流监测,以确定其无效的原因[299, 300]。加巴喷丁与巴氯芬对抑酸治疗无效的难治性GERC具有类似的治疗效果,但需注意不良反应[301, 302, 303](2C)。存在明确反流证据,但单倍剂量PPI治疗无效时,加大PPI治疗剂量可能有效[304, 305](2A);使用某种PPI治疗无效时,换用其他的PPI可能有效[306, 307](2C)。对于药物治疗失败或反复复发的GERC患者,谨慎选择抗反流手术(腹腔镜胃底折叠术或内镜下抗反流手术),必要时咨询相关专科医生共同研究治疗方案[308, 309, 310, 311, 312, 313, 314](1A)。因术后并发症及复发等问题,对手术指征应严格把握。在符合以下手术指征的情况下,可考虑进行手术治疗:(1)GERC诊断明确,抗反流治疗有效,但患者长期用药依从性差,有手术意愿;(2)抗反流药物治疗无效,但是通过多种客观检查手段确定存在反流,或存在解剖学异常,且症状与反流有关。
(五
)AC
临床上,某些慢性咳嗽患者具有特应质,痰嗜酸粒细胞正常,无气道高反应性,糖皮质激素及抗组胺药物治疗有效,将此类咳嗽定义为AC。国内研究结果显示,AC是慢性咳嗽的常见原因[68,185,243,315]。如果慢性咳嗽患者支气管激发试验阴性,痰嗜酸粒细胞不高,应考虑AC的可能。其发病机制有待进一步明确。日本报道了真菌(担子菌)作为变应原引起的慢性咳嗽(fungal associated cough),抗真菌治疗有效[316]。
1. 临床表现:刺激性干咳,多为阵发性,白天或夜间均可咳嗽,油烟、灰尘、冷空气、讲话等容易诱发咳嗽,常伴有咽喉发痒。通气功能正常,无气道高反应性,诱导痰细胞学检查嗜酸粒细胞比例正常。
2. 符合下述标准(1)、(2)、(3)、(5)及(4)中的一条可确诊AC:(1)慢性咳嗽,多为刺激性干咳。(2)肺通气功能正常,支气管激发试验阴性。(3)诱导痰嗜酸粒细胞不增高。(4)具有下列指征之一:①有变应性疾病史或变应原接触史;②变应原皮试阳性;③血清总IgE或特异性IgE增高。(5)糖皮质激素或抗组胺药治疗有效。
3. 治疗:吸入ICS和(或)口服抗组胺药物治疗4周以上,初期可短期口服小剂量糖皮质激素(3~5 d)[68,275](2C)。
十、其他慢性咳嗽病因的诊断与治疗
(一)慢性支气管炎(chronic bronchitis)
定义:咳嗽、咳痰连续2年以上,每年累积或持续至少3个月,并排除其他引起慢性咳嗽的病因。咳嗽、咳痰一般晨间明显,咳白色泡沫痰或黏液痰,加重期亦有夜间咳嗽。常与吸烟和环境暴露相关。
在社区流行病学调查中,慢性支气管炎是常见疾病,然而在专科门诊诊治的慢性咳嗽患者中,慢性支气管炎只占少数。造成这种差异的原因可能与目前慢性支气管炎的诊断缺乏客观标准,在流行病学调查时易将许多其他病因引起的慢性咳嗽患者误诊为慢性支气管炎有关。慢性支气管炎型慢阻肺是慢阻肺的一个特殊表型,出现慢性咳嗽伴咳痰与其急性加重率增加、病死率增加相关[317, 318]。
戒烟或者消除环境危险因素暴露是慢性支气管炎患者的重要管理方法。2项亚洲的研究结果表明,慢性支气管炎急性发作患者多为流感嗜血杆菌、卡他莫拉菌、肺炎球菌、肺炎克雷伯菌、铜绿假单胞菌和不动杆菌感染,应对当地细菌耐药情况进行流行病学调查并指导抗菌药物选择[319, 320](1B)。因广谱抗菌活性且药物相关不良事件少,建议莫西沙星作为慢性支气管炎急性发作时的主要治疗药物[321, 322, 323, 324](2B)。
(二)支气管扩张症(bronchiectasis)
由于慢性炎症引起气道壁破坏,导致不可逆性支气管扩张和管腔变形,支气管扩张症的主要病变部位为亚段支气管。典型临床表现为慢性咳嗽、大量咳脓痰及间断性咯血,常合并慢性鼻窦炎。有典型病史者诊断并不困难,无典型病史的轻度支气管扩张症则容易误诊。X线胸片改变(如卷发样征)对诊断有提示作用,怀疑支气管扩张症时,最佳诊断方法为行胸部高分辨率CT[325]。
不推荐稳定期支气管扩张症患者常规吸入ICS,但对存在慢性气流阻塞或气道高反应性的稳定期支气管扩张症患者,推荐联合吸入ICS+LABA以改善咳嗽症状[326, 327, 328](2B)。体位引流对支气管扩张患者具有一定的作用[329, 330](2C)。对于重度支气管扩张症患者,静脉滴注抗菌药物治疗可能有助于减轻咳嗽症状、避免急性加重,建议在患者一般情况差和需要住院治疗时,或所感染的病原菌对口服抗菌药物治疗无反应,或口服抗菌药物治疗失败时应用[331, 332, 333, 334](2B)。大环内酯类药物有助于改善稳定期支气管扩张症患者症状,减少急性加重风险,但要注意长期应用导致的细菌耐药性及药物不良反应等问题[335, 336, 337](2B)。吸入性抗菌药物治疗支气管扩张可以有效降低痰液细菌负荷和急性发作的风险,延缓疾病的进展,并且具有良好的耐受性[338, 339](1B)。不推荐常规应用吸入性气道黏液溶解剂[340](1A)。他汀类药物[341, 342]、甘露醇吸入也可能有助于支气管扩张症治疗,但不推荐常规临床应用[343, 344](2B)。高渗盐水雾化有助于缓解支气管扩张症患者的临床症状,减少细菌定植[345, 346](2B)。
(三)气管-支气管结核(bronchial tuberculosis)
国内气管-支气管结核在慢性咳嗽中并不罕见,多数合并肺结核,也有不少患者仅表现为单纯性支气管结核。其主要症状为慢性咳嗽,可伴有低热、盗汗、消痩等结核中毒症状,部分患者咳嗽是其唯一的临床表现,体格检查有时可闻及局限性吸气期干啰音,X线胸片无明显异常改变,临床上容易误诊及漏诊[347, 348, 349]。
对怀疑气管-支气管结核的患者应首先行痰涂片找抗酸杆菌。部分患者结核杆菌培养可阳性。X线胸片的直接征象不多,可发现气管、主支气管的管壁增厚、管腔狭窄或阻塞等病变。胸部CT检查(特别是高分辨率CT)显示支气管病变征象较X线胸片更为敏感,尤其能显示叶以下支气管的病变,可以间接提示诊断。支气管镜检查是确诊气管-支气管结核的主要手段,镜下常规刷检和组织活检阳性率高[350]。治疗原则参考结核相关指南进行。
(四)ACEI和其他药物诱发的咳嗽
咳嗽是ACEI类降压药物的常见不良反应,发生率5%~25%,在慢性咳嗽中的比例为1.7%~12.0%[351]。ACEI引起咳嗽的独立危险因素包括:吸烟史、ACEI引起咳嗽的既往史[352]、华人[353]等,与年龄、性别和ACEI剂量无关。
停用ACEI后咳嗽缓解可以确诊。通常停药1~4周后咳嗽消失或明显减轻[354]。对于既往出现过或现在有可能是ACEI相关咳嗽的患者,可选择其他降压药物替代ACEI类药物治疗原发病。
除了ACEI,亦有个案报道麦考酚酸吗乙酯、呋喃妥因、异丙酚、β-受体阻断剂、来氟米特、辛伐他汀、γ-干扰素、奥美拉唑等亦可引起咳嗽[355, 356, 357]。
(五)支气管肺癌(bronchogenic carcinoma)
咳嗽常为中心型肺癌的早期症状和常见症状,发生率25%~86%[13,358]。早期X线胸片检查常无异常,故容易漏诊、误诊。因此在详细询问病史后,对于有长期吸烟史,出现刺激性干咳、痰中带血、胸痛及消瘦等症状或原有咳嗽性质发生改变的患者,应高度怀疑肺癌的可能,进一步行影像学检查和支气管镜检查。肺癌咳嗽的治疗关键在于原发灶的治疗,放疗、化疗、射频消融术及手术切除肺部肿瘤能够缓解肺癌患者的咳嗽症状[359, 360, 361]。肺部手术后咳嗽是临床上的常见问题,机制不清,可能涉及麻醉方式、手术切除、淋巴清扫、术后支气管扭曲等。右美沙芬等镇咳药物、甲磺司特(一种新型的选择性 Th2 细胞因子抑制剂)对肺癌术后的咳嗽可能有一定的作用[362, 363, 364]。顽固性咳嗽可应用中枢性或周围性镇咳药物对症治疗。
(六)心理性咳嗽(psychologic co
ugh)/躯体性咳嗽综合征(somatic cough syndrome)
心理性咳嗽的发病机制可能不是单一的心理因素,而与中枢调节紊乱、焦虑或抑郁等精神因素有关[365]。2015年ACCP咳嗽指南建议用躯体性咳嗽综合征一词代替心理性咳嗽[366]。心理性咳嗽的典型表现为日间咳嗽,专注于某一事物及夜间休息时咳嗽消失,常伴随焦虑症状。多种因素,如感觉、行为、情绪、学习及生活方式等可导致咳嗽,临床应予以重视[367]。
目前心理性咳嗽的诊断系排他性诊断,缺乏特异性诊断标准,只有排除了慢性咳嗽的常见病因和少见病因后才能考虑此诊断。可适当应用抗焦虑或抗抑郁等精神类药物,辅以心理干预治疗。
(七)其他少见和罕见慢性咳嗽病因
少见和罕见慢性咳嗽病因所占比例不高,但涉及病因繁多,表3列举了一些国内外文献报道的慢性咳嗽少见和罕见病因[6,368, 369]。

十一、不明原因慢性咳嗽(unexplained chronic cough)、难治性慢性咳嗽(chronic refractory cough)、慢性咳嗽高敏综合征(chronic cough hypersensitivity syndrome)
多数慢性咳嗽患者可以获得明确的病因诊断,在针对性治疗后咳嗽可缓解。然而,有一部分慢性咳嗽患者在进行了全面检查之后,病因仍无法明确,称为不明原因慢性咳嗽,既往又称为特发性咳嗽。不明原因慢性咳嗽的诊断原则:必须经过系统的慢性咳嗽病因检查,排除已知的慢性咳嗽病因,针对慢性咳嗽病因治疗无效的情况下,方可考虑不明原因慢性咳嗽。除了不明原因慢性咳嗽,临床上还有一些有潜在慢性咳嗽病因的患者,但针对这些病因进行治疗,咳嗽症状无明显缓解,称之为难治性慢性咳嗽。根据新近发表的《中国难治性慢性咳嗽的诊断与治疗专家共识》[370],难治性慢性咳嗽亦包括了不明原因慢性咳嗽。由于慢性患者普遍存在咳嗽高敏感性,近年来提出一个新的诊断名词“咳嗽高敏综合征”,用于描述此类慢性咳嗽患者[371]。
目前对难治性慢性咳嗽或咳嗽高敏综合征的治疗选择有限,包括了药物治疗手段及非药物治疗手段。临床研究结果显示神经调节因子类药物加巴喷丁治疗有效[301,372, 373](2B),其他药物如阿米替林,巴氯芬、卡马西平、普瑞巴林等亦可选用[301,373, 374, 375, 376](2B)。雾化吸入利多卡因对临时缓解难治性慢性咳嗽有一定的效果[377, 378, 379](2B)。非药物治疗手段包括语言病理治疗及咳嗽抑制性理疗,统称为咳嗽抑制性治疗。咳嗽抑制性治疗在改善患者咳嗽相关生活质量,降低咳嗽敏感性及咳嗽频率方面显示出了一定的效果[380, 381, 382, 383](2B)。也有个案报道通过手术的方式阻断传入神经来治疗咳嗽[384]。
十二、儿童慢性咳嗽的病因分布特点与治疗原则
儿童慢性咳嗽定义:对于儿童,通常将咳嗽时间>4周,并以咳嗽为主要症状或唯一症状、X线胸片正常称之为慢性咳嗽。儿童慢性咳嗽病因分布和成人有所不同,不同年龄阶段儿童的慢性咳嗽病因分布也有所不同。新生儿和婴幼儿要注意先天性疾病,如气管软化、气管开口异常、大血管畸形、原发性纤毛不动综合征、支气管扩张症等[385, 386, 387, 388, 389];<3岁的幼儿应首先考虑呼吸道感染性相关疾病。支气管肺泡灌洗液细菌培养对诊断有重要意义。婴幼儿PBB患病率高,其中近一半患儿存在气管软化,肺炎链球菌、流感嗜血杆菌为主要致病菌。建议应用阿莫西林克拉维酸钾或第二、三代头孢菌素和加酶抑制剂治疗PBB,治疗时间2周[390, 391, 392, 393, 394](2C)。而成人常见的鼻后滴流综合征、CVA均不是婴幼儿慢性咳嗽的常见原因。气道异物好发于1~3岁幼儿,对于长期咳嗽,治疗效果欠佳者,注意询问异物吸入病史,并做胸部X线或CT检查,排除异物吸入的可能[395, 396, 397, 398]。3岁以后包括哮喘在内的变应性疾病引起的咳嗽逐渐成为常见原因。学龄期儿童慢性咳嗽应首先考虑CVA的可能[399, 400, 401](2C)。变应性鼻炎、鼻窦炎和腺样体肥大等均可引起UACS,对因治疗效果良好[402, 403, 404, 405]。EB是成人慢性咳嗽的重要原因之一,但在儿童中似乎不多见。有些慢性咳嗽病因在成人相对少见,而在儿童比较多见,如非典型病原体(支原体、衣原体)感染和百日咳等引起的慢性咳嗽、异物吸入引起的咳嗽、心理性咳嗽和先天性疾病引起的咳嗽等。由于生理原因,胃食管反流是幼儿的常见现象,健康婴儿胃食管反流发生率达40%~65%,但是否为幼儿的常见咳嗽原因尚有不同意见。对于心理性咳嗽(现称“躯体性咳嗽综合征”)患儿,应注意与抽动秽语综合征相鉴别,建议使用催眠、暗示疗法、咨询或心理疏导等非药物干预疗法治疗[406, 407](2B);对于习惯性咳嗽(现称“抽动性咳嗽”)患儿,如症状不影响生活、学习和社交活动时无需干预,如有影响时建议参照抽动障碍进行治疗[407, 408](2C)。对于急性咳嗽患儿,如果存在咳嗽后呕吐,应考虑百日咳的可能(2C)。
儿童慢性咳嗽的治疗原则为明确病因,针对病因进行治疗。如病因不明,或因患儿年龄太小无法进行相关检查,可进行经验性治疗或对症治疗。如果治疗后咳嗽症状没有缓解,应重新评估。镇咳药物不宜应用于婴儿。
十三、慢性咳嗽的经验性治疗
病因诊断是慢性咳嗽诊治成功的基础,但病因诊断需要一定的设备和技术条件,对基层医院或经济条件有限的患者难于实施。因此,当客观条件有限时,经验性治疗可以作为一种替代措施[38,409, 410]。
慢性咳嗽的经验性治疗是指病因诊断不确定的情况下,根据病情和可能的诊断给予相应的治疗措施,通过治疗反应来确立或排除诊断。经验性治疗应遵循以下几条原则。
1. 推荐首先针对慢性咳嗽的常见病因进行治疗,慢性咳嗽的常见病因为CVA、UACS/PNDS、EB、AC和GERC[68,74, 75]。对于无明显临床特征提示潜在病因者,建议采用以常见病因为导向的阶梯性、序贯性治疗策略[411](2C)。
2. 根据病史推测可能的慢性咳嗽病因并进行相应的治疗[38,409,412]。了解患者的咳嗽时相及伴随症状对慢性咳嗽病因诊断有一定的参考价值[286](2B)。如患者的主要表现为夜间或凌晨刺激性咳嗽,则可先按CVA进行治疗;咳嗽伴有明显反酸、嗳气、胸骨后烧灼感者则考虑GERC的治疗;如感冒后继发咳嗽迁延不愈,则可按PIC进行处理。咳嗽伴流涕、鼻塞、鼻痒、频繁清喉及鼻后滴流感者,先按UACS/PNDS进行治疗。
3.建议根据临床特征将慢性咳嗽分为激素敏感性咳嗽(包括CVA、EB及AC)、UACS和GERC进行经验性治疗[38](2C),有利于减少经验治疗的盲目性,提高经验治疗的成功率[38]。建议将美敏伪麻溶液、复方甲氧那明用于UACS/PNDS、AC和PIC等经验治疗[411,413, 414](2C)。怀疑激素敏感性咳嗽者,建议口服小剂量激素治疗5~7 d或吸入ICS治疗4周,症状缓解后采用吸入ICS维持治疗8周以上[38, 39](2C)。
4. 咳嗽伴咳脓痰或流脓鼻涕慢性咳嗽患者,建议使用抗菌药物治疗(2D)。多数慢性咳嗽病因与感染无关[25,68,415],经验治疗时应避免滥用抗菌药物。
5. 经验治疗有一定的盲目性,应注意排除气管恶性肿瘤、结核和其他肺部疾病。针对潜在病因进行经验性治疗4周无效者,建议及时到有条件的医院进行相关检查明确病因[275]。
十四、对症治疗
轻度咳嗽不需进行镇咳治疗。咳嗽可由多种原因所致,治疗的关键在于病因治疗,镇咳药物只能起到短暂缓解症状的作用。但严重的咳嗽,如剧烈干咳或频繁咳嗽影响休息和睡眠时,则可适当给予镇咳治疗。痰多患者宜用祛痰药物治疗。
(一
)镇咳药物
一般根据其药理作用机制将镇咳药物分为中枢性和外周性两大类。中枢性镇咳药是指作用于延髓咳嗽中枢的一个或多个位点而起到镇咳效果的药物;外周性镇咳药是指与咳嗽反射弧上的咳嗽感受器、传入神经、传出神经及效应器部位受体结合产生镇咳效果的药物[3,27,127]。
1. 中枢性镇咳药:该类药物对延脑中枢具有抑制作用,根据其是否具有成瘾性和麻醉作用又可分为依赖性和非依赖性镇咳药。前者为吗啡类生物碱及其衍生物,具有十分明显的镇咳作用,由于具有成瘾性,仅在其他治疗无效时短暂使用。后者多为人工合成的镇咳药,如右美沙芬和喷托维林等,临床应用十分广泛。常见中枢性镇咳药如下:(1)依赖性镇咳药:①可待因(codeine)[3]:直接抑制延脑中枢,止咳作用强而迅速,同时亦具有镇痛和镇静作用,可用于病因不明、治疗效果不佳且剧烈干咳和刺激性咳嗽,尤其是伴有胸痛的干咳。②福尔可定(pholcodine):作用与可待因相似,但成瘾性较之为弱。(2)非依赖性镇咳药:①右美沙芬(dextromethorphan):目前临床上应用最广的镇咳药,作用与可待因相似,但无镇痛和催眠作用,治疗剂量对呼吸中枢无抑制作用,亦无成瘾性[416]。②喷托维林(pentoxyverine):作用强度为可待因的三分之一,同时具有抗惊厥和解痉作用。青光眼及心功能不全者应慎用。③右啡烷(dextrophan):为右美沙芬的代谢产物,患者的耐受性更好,今后可能取代右美沙芬而用于临床治疗。
2. 外周性镇咳药:也称为末梢镇咳药,通过抑制咳嗽反射弧中的某一环节而起到镇咳作用。这类药物包括局部麻醉药和黏膜防护剂。常见外周性镇咳药如下:(1)那可丁(narcodine):阿片所含的异哇琳类生物碱,作用与可待因相当,无依赖性,对呼吸中枢无抑制作用,适用于不同原因引起的咳嗽。(2)苯丙哌林(benproperine):非麻醉性镇咳药,作用为可待因的2~4倍。可抑制外周传入神经,亦可抑制咳嗽中枢。(3)莫吉司坦(moguisteine):外周性非麻醉性镇咳药,作用较强。
(二)祛痰药物
祛痰药物可提高咳嗽对气道分泌物的清除效率。祛痰药物的作用机制包括:增加分泌物的排出量,降低分泌物黏稠度,增强纤毛的清除功能。祛痰药物种类繁多,其有效性除个别药物外尚需更多循证医学证据。常见祛痰药如下。
1. 愈创木酚甘油醚(guaifenesin):美国食品药品监督管理局(FDA)唯一批准的祛痰药物。可刺激胃黏膜,反射性引起气道分泌物增多,降低痰液黏稠度,并有一定的支气管舒张作用,达到增强黏液排出的效果。常与抗组胺药物、镇咳药物、减充血剂配伍使用[417, 418, 419]。
2. 桃金娘油(myrtol):桃金娘科树叶的提取物,属于挥发性植物油,主要成分包括桉油精、柠檬烯及α-蒎烯,能促进气道和鼻窦黏膜纤毛运动,可用于急性支气管炎、慢性支气管炎和鼻窦炎等疾病[420, 421]。
3. 氨溴索(ambroxol)和溴己新(bromhexine):两者均属于黏液溶解剂,氨溴索是溴己新在体内的代谢产物,破坏类黏蛋白的酸性黏多糖结构,使分泌物黏滞度下降,还可促进纤毛运动和增强抗菌药物在呼吸道的浓度。用于伴有咳痰症状的患者。
4. 乙酰半胱氨酸(N-acetylcysteine):可使黏液糖蛋白多肽链的硫键断裂,降低痰的黏滞度,同时还有抗氧化作用,用于黏液高分泌痰多的慢性咳嗽患者。
5. 羧甲司坦(carbocistein):可使黏蛋白的二硫键断裂,降低分泌物黏滞度。厄多司坦(erdosteine)是其前体药物,口服经代谢产生3个含有游离巯基的代谢产物而发挥药理作用。
6.其他:高渗盐水及甘露醇吸入可提高气道黏液分泌的水合作用,改善黏液的生物流变学,从而促进黏液清除。联合应用支气管舒张剂可提高部分患者的咳嗽清除能力[343,422]。
十五、中医中药治疗
中医学认为,咳嗽既是肺系疾病中的一个症状,又是独立的一种疾病。慢性咳嗽属于中医学“久咳”“顽咳”的范畴。
咳嗽病名始见于《黄帝内经》,并在咳嗽的病因认识上,提出“五脏六腑皆令人咳,非独肺也”的观点[423]。古人最初对咳嗽分类亦以脏腑命名,这与现代医学慢性咳嗽的解剖学分布观点不谋而合。咳嗽的辩证类型繁多,明代《景岳全书》[424]执简驭繁,将咳嗽分外感咳嗽和内伤咳嗽两大类,一直沿用至今。总之,均是肺失宣降,肺气上逆而作咳嗽。
中医中药对咳嗽的治疗有悠久的历史和丰富的经验,临床上可见有些不明原因顽固性慢性咳嗽经中药治疗后缓解的例子。中医治疗慢性咳嗽的优势,首先是以三因制宜为特征,体现高度个体化、精准化的辨证论治;其次是通过多环节、多靶点的复方发挥效应;第三是遵循“急则治其标,缓则治其本”的原则,是一种标本兼治的综合管理模式。用于治疗咳嗽的中药组方和成药品种繁多[425, 426, 427]。咳嗽证候类型包括风寒袭肺证、风热犯肺证、风邪伏肺证、胃气上逆证、湿热郁肺证、肺脾阳虚证、肺阴亏虚证等;其中慢性咳嗽常见证候类型为风邪伏肺证、湿热郁肺证、肺脾阳虚证、寒饮伏肺证等。下面介绍几种临床常用的咳嗽证型及方药[426,428, 429]。
【风寒袭肺证】症见咳嗽声重,气急咽痒,咳痰稀薄色白,鼻塞,流清涕,头痛,舌苔薄白,脉浮或浮紧。
治法:疏风散寒,宣肺止咳。
方药举例:三拗汤(《太平惠民和剂局方》)+止嗽散(《医学心悟》)加减:麻黄、杏仁、紫菀、百部、桔梗、白前、荆芥、陈皮、炙甘草。
【风热犯肺证】症见咳嗽频剧,喉燥咽痛,咯痰不爽,痰黏或稠黄,鼻流黄涕,口渴,头痛,舌质红,舌苔薄黄,脉浮数或浮滑。
治法:疏风清热,宣肺止咳。
方药举例:桑菊饮(《温病条辨》)加减:桑叶、菊花、杏仁、连翘、薄荷、桔梗、生甘草、芦根。
【风邪伏肺证】症见咳嗽阵作,咳伴咽痒,干咳或少痰,咯痰不畅,常因冷热空气、异味、说笑诱发,身无明显寒热。外感常诱发咳嗽加重或复发。舌淡红,苔薄白,脉弦或滑。
治法:疏风宣肺,止咳化痰。
方药举例:麻黄、紫苏叶、地龙、枇杷叶、紫苏子、蝉蜕、前胡、牛蒡子、五味子。或止嗽散(《医学心悟》)加减:紫菀、百部、桔梗、白前、荆芥、陈皮、炙甘草。
【胃气上逆证】阵发性呛咳,咳甚时呕吐酸苦水,平卧或饱食后症状加重,可伴嗳腐吞酸、嘈杂或灼痛,舌淡红,苔黄腻,脉滑或细。此证类同GERC。
治法:降浊化痰,和胃止咳。
方药举例:旋覆代赭汤(《伤寒论》)合半夏泻心汤(《伤寒论》)加减:旋复花、代赭石、人参、半夏、生姜、大枣、黄连、黄芩、炙甘草。
【湿热郁肺证】症见咳嗽、咽痒、咯痰不利,可伴有脘腹胀满,口干不欲饮或饮不解渴,口苦口黏,大便黏滞不爽,背冷,舌红苔黄腻,脉滑数。
治法:宣肺止咳、清热化湿。
方药举例:三仁汤(《温病条辨》)合止嗽散(《医学心悟》)加减:杏仁、白蔻仁、生薏仁、半夏、厚朴、滑石、通草、竹叶、紫菀、百部、荆芥。
【肺脾阳虚证】症见咳嗽,咽痒,遇冷加重,痰涎清稀色白或呈泡沫,背寒如掌大,可伴有胸闷,胃寒,便溏,畏风,自汗,舌体胖大,舌质淡,苔白润,脉沉滑。
治法:疏风宣肺,温阳健脾。
方药举例:小青龙汤(《伤寒论》)合苓桂术甘汤(《金匮要略》)加减:麻黄、芍药、细辛、干姜、桂枝、五味子、半夏、甘草、茯苓、白术。
【肺阴亏虚证】症见干咳,痰少黏白,或声音逐渐嘶哑,口干咽燥,起病缓慢,舌红,少苔,脉细数。
治法:养阴清热,润肺止咳。
方药举例:沙参麦冬汤(《温病条辨》)加减:沙参、麦冬、玉竹、天花粉、白扁豆、桑叶、生甘草。
目前中医关于咳嗽的治疗多集中在一方一法或专家经验,缺乏严格的循证医学研究数据,证据的级别普遍较低[430]。国内中成药品种繁多,但多数停留在对症治疗的层面,有效组分、治疗指征及不良反应均有待进一步明确,以利于中成药的有效使用。需要今后采用现代医学方法结合中医药理念,挖掘出更多指征明确、疗效肯定的中药制剂。中医外治包括穴位贴敷、针刺、艾灸、拔罐、刮痧等,对咳嗽的中医辨治及疗效评价尚需更多的高质量循证医学研究的证据。
十六、展望
咳嗽作为临床上一个常见问题,国内在该领域的系统研究亦有20余年的时间,在其诊断、治疗和发病机制方面取得了系列成果,并以此为基础制订了中国咳嗽指南,并参加了欧洲ERS、美国ACCP咳嗽指南的制订。指南制订后通过各种学术会议进行了宣传推广,特别是从2017年起由中国咳嗽联盟举行的中国咳嗽指南推广万里行活动,显著提高了国内临床医生对咳嗽的认识与诊治水平。国内部分单位亦建立了咳嗽实验室,开展了诱导痰细胞学检查、食管反流监测等,设立了慢性咳嗽亚专科和咳嗽门诊。虽然我们在咳嗽领域取得了很大的进步,但也面临着不少新的挑战。首先,尽管慢性咳嗽指南在城市各大医院得到了较好的推广,但在基层与社区医院的普及仍然是一个艰巨的任务。其次,慢性咳嗽常见病因的诊治得到了较好的解决,但难治性慢性咳嗽、相关基础疾病的慢性咳嗽越来越成为广大临床医生关注的问题,然而国内研究慢性咳嗽的单位尚不多,亟待更多的同道参与到对慢性咳嗽的研究行列中来。另外,一些慢性咳嗽的诊治及机制仍有待于进一步研究,如咳嗽型哮喘的发病机制与治疗、空气污染与慢性咳嗽的关系、慢性咳嗽高敏感性与难治性慢性咳嗽的机制与治疗等。我们尚缺乏全国性慢性咳嗽流行病学调查数据,包括慢性咳嗽的患病率与危险因素,有必要进行慢性咳嗽流行病学调查及登记研究,为慢性咳嗽的防控提供依据。展望未来,任重道远,期待全国同道共同努力,针对上述咳嗽的临床诊治问题进行研究,为指南的修订提供更多高质量的证据,进一步加强中国咳嗽指南的推广,特别是在基层的推广,不断将中国慢性咳嗽的诊治水平与研究水平推向新的台阶。
附件1 急性咳嗽病因诊断流程
附件2 亚急性咳嗽病因诊断流程
附件3 慢性咳嗽病因诊断流程
附件4 高渗盐水雾化诱导痰细胞学检查方法
通过雾化吸入高渗盐水诱导患者咳出痰液,以检测痰液的炎症细胞总数及细胞分类结果,明确患者气道炎症类型和程度,协助诊治及预后观察。
高渗盐水雾化方法可采用单一浓度法(NaCl溶液浓度:3.0%或4.5%)或梯度浓度法(NaCl溶液浓度:3%、4%、5%),重症哮喘或儿童患者可采用生理盐水雾化以减少不良反应。临床使用推荐采用单一浓度法进行超声雾化。
试剂:高渗盐水,0.1%二硫苏糖醇(dithiothreitol, DTT)及苏木素-伊红或Diff-Quik染色液等。
检测仪器:超声雾化器或压缩雾化器、水浴箱、漩涡或水平振荡器、低速离心机、细胞离心涂片机和正置光学显微镜等。
操作方法:
1. 高渗盐水雾化:(1)单一浓度法:①诱导前10 min让患者吸入沙丁胺醇400 μg,告知患者检查的注意事项及配合方法。②10 min后清水漱口、擤鼻。③高渗盐水(3.0%或4.5%)雾化吸入10 min,漱口、擤鼻后主动用力咳痰至培养皿。④若患者无痰或痰量不足则重复步骤③,直至咳出足量合格痰标本或雾化总时间达30 min时均终止雾化。(2)梯度浓度法:①诱导前10 min让患者吸入沙丁胺醇400 μg,告知患者检查的注意事项及配合方法。②10 min后清水漱口、擤鼻。③3%高渗盐水雾化吸入15 min,漱口、擤鼻后主动用力咳痰至培养皿。④若患者无痰或痰量不足则换用4%高渗盐水继续雾化8 min。⑤若患者无痰或痰量不足则换用5%高渗盐水继续雾化7 min后终止诱导程序。⑥雾化期间如患者咳出足量合格痰标本或雾化总时间达30 min时均终止雾化。教会患者主动用力深咳及检查人员给予叩背排痰均能有效提高诱导成功率。
2. 痰液处理及检测:痰液咳出后,检查人员应立即用尖嘴镊子挑取合格痰标本,挑取标本时推荐在显微镜下选取白细胞聚集而鳞状上皮细胞少的痰标本,条件不具备时,可挑取肉眼下密度较高、不透明的痰栓,并去除透明清亮的唾液。标本应及时进行处理,4 ℃存放不应超过3 h。处理时视痰标本黏稠度加入2~4倍体积的0.1%的DTT充分混合室温下裂解15 min,液化痰液,37 ℃水浴和水平温和震荡可提高液化效果,液化完成后的痰液用48 μm滤膜/300目尼龙滤网过滤杂质,滤液以常温离心10 min(1 200×g),弃上清液后磷酸盐缓冲液(PBS)重悬沉淀细胞,血细胞计数板计数痰细胞总数,细胞悬液可进行手工涂片或利用细胞离心涂片机进行制片,细胞涂片自然风干,甲醛等固定液中固定。固定后进行HE染色或Diff-Quik染色,光镜下对400个以上的炎症细胞(中性粒细胞、嗜酸粒细胞、巨噬细胞、淋巴细胞)和气道上皮细胞进行分类计数,结果以各种细胞的百分比来显示。
注意事项:(1)如患者可自行咳出合格痰标本(鳞状上皮细胞/全部痰细胞的比例<30%),则无需进行高渗盐水雾化。(2)重症哮喘、哮喘急性发作或慢阻肺急性发作的患者需联合肺功能及临床症状综合判断是否适合进行高渗盐水雾化。当患者第一秒用力呼气容积(FEV1)占预计值%<60%或经皮血氧饱和度(SpO2)<90%或喘息症状、呼吸困难明显时,建议让患者自然咳痰或行生理盐水雾化诱导。(3)实验室须备有哮喘急性发作等不良反应的抢救指引、设备和药物,雾化过程中密切观察患者表现,监测患者的血氧饱和度及肺功能情况。(4)激素类、抗过敏药、茶碱等药物可能会对检查结果造成影响,需要停药3 d以上,但在观察治疗随访效果时,检查期间可不停药。
质控要求:符合以下要求是检验诱导痰细胞学检查合格与否的关键点。(1)不同疾病的患者主动咳痰成功率存在差异,但经高渗盐水雾化后诱导痰标本的留取成功率应>80%。(2)痰细胞活力应>75%。(3)镜下的细胞涂片中痰细胞应分布均匀、不聚集,且细胞的形态与完整性良好。(4)细胞涂片中鳞状上皮细胞占总体细胞的比例应<30%。
禁忌证:(1)近期有活动性咯血者。(2)气胸或纵隔气肿。(3)各种原因引起的大量胸腔积液或心包积液。(4)严重心功能不全。(5)呼吸系统传染病。
附件5 食管反流监测方法
食管反流监测作为GERD检测的金标准,在临床上具有不可替代的作用。
监测设备:包括监测导管(pH值监测导管、阻抗-pH值监测导管)、便携式监测记录仪和数据处理系统3个部分。
一、检查前准备
(一)患者准备
1. 检查前需停用抗酸药>1 d,停用促胃动力药和H2受体拮抗剂≥3 d,停用抑酸药物(PPI、钾离子竞争性酸阻滞剂)≥7 d。若患者既往未明确诊断GERD,建议停用抑酸药物,行食管反流监测;若患者已确诊GERD,为明确抑酸剂治疗失败的原因,可在服用抑酸剂的情况下行食管反流监测。
2.检查前禁食6~8 h。
3.检查前需向患者了解相关病史,回顾检查前的上消化道造影和胃镜检查,了解是否存在解剖异常,排除禁忌证。然后向患者充分说明检查步骤、检查的意义和安全性,消除患者恐惧感,取得患者配合并签署知情同意书。
(二)仪器准备
检查前,将电极导管和便携式记录仪连接好后开启记录仪,对导管电极进行校正。校正完毕后,在记录仪上输入患者资料,并为记录仪按键定义患者的主诉症状,一般记录发作性症状(如烧心、反酸、胸痛、嗳气、咳嗽等)的发作情况。
二、检查过程和操作方法
(1)受检者取坐位,选择通气较好的一侧鼻腔进行置管,置管前可采用表面麻醉剂麻醉受检侧鼻孔的鼻黏膜。(2)在患者配合下,将导管经鼻送入食管,将pH电极置于距食管下括约肌上缘口侧5 cm处。电极的定位方法推荐使用食管测压法,如不具备条件,可采用pH梯度法或X线透视法。(3)确定pH电极的放置位置后,用胶布将导管固定于患者面颊部,嘱受检者佩戴好记录仪。(4)建议置管后30 min开始监测,监测时长应尽量达到24 h,最短不可<16 h,其中日间监测时间不可<10 h。监测期间,患者保持日常活动和进餐,但不得洗澡,禁食酸性或碱性食物和刺激性食物,禁饮酸性饮料、果汁和刺激性饮品。患者需正确按压记录仪的信号按钮并记录下饮食及平卧的时间和出现咳嗽、胸闷、恶心等相关症状的准确时间。(5)受检患者完成监测后回医院拔管,将记录仪中的数据上传至计算机,通过专门的分析软件进行分析。
检测结果分析:分析内容包括反流物的性质(液体、气体或混合性)、酸碱度(酸性、弱酸性或非酸性)、次数,食团清除时间、食团暴露时间和食管酸清除时间以及症状-反流相关性评价等参数的测量和计算。AET≥4% 或DeMeester评分≥14.72时提示食管存在病理性酸暴露。2018年胃食管反流病里昂共识提出[431],总反流次数<40次可排除GERD的可能,总反流次数>80次为支持GERD的辅助诊断证据,但不推荐单纯依靠该指标诊断GERD。SAP≥95%为阳性,提示症状与反流相关的可能性大。
适应证:(1)需明确症状或食管黏膜损伤是否与反流相关。(2)具有反流相关症状,但抑酸剂治疗效果不佳。(3)评估反流的严重程度,以指导患者用药和预测疗效。(4)胃食管手术相关的评估。(5)功能性胃肠病的鉴别。
禁忌证:(1)鼻咽部或食管存在解剖结构明显异常的患者。(2)无法耐受导管的患者,这类患者可考虑换用无线pH值监测。(3)患有精神心理疾病或意识不清无法合作者,以及自行拔管不配合检查的患者。(4)严重凝血功能障碍、重度食管静脉曲张、心肺功能不全者,应慎重进行检查。
附件6 咳嗽激发试验方法
咳嗽激发试验是利用物理或化学刺激作用于气道咳嗽感受器,引起神经冲动,诱发机体产生咳嗽。通过比较刺激因素的强度(浓度、剂量等)或者咳嗽反应情况(次数、出现时间等),评价咳嗽敏感性的高低。
临床常用的化学性刺激的咳嗽激发试验是通过雾化方式使受试者吸入定量的咳嗽激发剂气雾溶胶颗粒,诱发其产生咳嗽,以吸入后患者咳嗽≥5次的最低激发浓度(C5)来表示咳嗽的敏感性。常用的激发剂包括辣椒素、柠檬酸、肉桂醛等,以下以辣椒素为例进行说明。
激发剂配制:将辣椒素溶解于Tween 80液和无水乙醇中,再溶于8 ml 0.9%NaCl溶液,配成0.01 mol/L原液。使用前用生理盐水进行倍比稀释,浓度为1.95、3.9、7.8、15.6、31.2、62.5、125、250、500、1 000 μmol/L。
测定仪器:采用吸气触发的定量吸入装置。压缩空气流速为0.11 L/s,总输出量约为160 mg/min(以生理盐水作标准),单次吸入时间为0.5 s。嘱受试者由残气位缓慢吸气至肺总量位,在吸气上半段定量吸入辣椒素雾化溶液。
操作方法:(1)先吸入雾化生理盐水作为基础对照。(2)随后由最低浓度(1.95 μmol/L)起吸入雾化辣椒素溶液,记录30 s内咳嗽的次数。若不能达到C5标准,再进行下一个浓度的吸入,每次递增浓度1倍。(3)达到C5标准时终止试验,该浓度就是其咳嗽的阈值。如果浓度达到1 000 μmol/L,受试者还没出现C5时,应终止试验,其阈值浓度记为>1 000 μmol/L。若患者出现明显不适感时(如剧烈胸骨后烧灼感、气促、呼吸困难等),也应立即终止试验。
注意事项:(1)试验所用的激发剂溶液须新鲜配制。(2)具有以下情况者不宜进行本试验:孕妇、哮喘急性发作、气胸、近期咯血及严重心脏疾病等患者。(3)在整个过程中受试者应处于平静状态。在吸入刺激物后不要进行说话等有可能会影响咳嗽的行为。
附件7 咳嗽程度评分表(CET)
请阅读以下问题,并根据您目前的咳嗽情况在相应的地方打√
附件8 莱彻斯特咳嗽生活质量问卷(LCQ)中文版
1. 在最近的2周里,您会因咳嗽而感到胸痛或腹痛吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
2. 在最近的2周里,您曾被咳痰困扰吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
3. 在最近的2周里,您曾因咳嗽而觉得疲倦乏力吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
4. 在最近的2周里,您能控制您的咳嗽吗?①从来没有②几乎不 ③偶尔能 ④有时能 ⑤经常可以 ⑥大部分时间可以 ⑦一直可以
5. 在最近的2周里,您曾因咳嗽而觉得尴尬难堪吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
6. 在最近的2周里,您会因咳嗽而感到焦虑吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
7. 在最近的2周里,您的学习、工作或其他计划受到咳嗽的影响吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
8. 在最近的2周里,您的休闲或娱乐受到咳嗽的影响吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
9. 在最近的2周里,您曾因闻到油漆、灰尘、烟雾等刺激气味而咳嗽吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
10. 在最近的2周里,您的睡眠受到咳嗽的干扰吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
11. 在最近的2周里,您每天都有阵发性的咳嗽吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
12. 在最近的2周里,您会因咳嗽而觉得失落或沮丧吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
13. 在最近的2周里,您会因咳嗽而感到厌烦吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
14. 在最近的2周里,您会因咳嗽而声音嘶哑吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
15. 在最近的2周里,您觉得精力充沛吗?①从来没有②几乎不会 ③偶尔会 ④有时会 ⑤经常会 ⑥大部分时间会 ⑦一直都是
16. 在最近的2周里,您会担心咳嗽暗示着某些严重疾病吗?①一直都是②大部分时间会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
17. 在最近的2周里,您会担心别人认为您有病吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
18. 在最近的2周里,您会因咳嗽中断谈话或电话交谈吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
19. 在最近的2周里,您觉得咳嗽干扰了你的同学、朋友或家人吗?①一直都是②大部分时间都会 ③经常会 ④有时会 ⑤偶尔会 ⑥几乎不会 ⑦从来没有
指南修订专家组成员(按姓氏拼音排序):
郝创利(苏州大学附属儿童医院)、黄克武(首都医科大学附属北京朝阳医院)、江梅(广州医科大学附属第一医院)、赖克方(广州医科大学附属第一医院)、刘恩梅(重庆医科大学附属儿童医院)、刘辉国(华中科技大学同济医院)、罗炜(广州医科大学附属第一医院)、邱忠民(同济大学附属同济医院)、沈华浩(浙江大学医学院附属第二医院)、史利卿(北京中医药大学东方医院)、孙铁英(北京医院)、王刚(四川大学华西医院)、吴继敏(火箭军特色医学中心)、肖英莲(中山大学附属第一医院)、徐睿(中山大学附属第一医院)、张旻(上海交通大学附属第一人民医院)、张纾难(中日友好医院)、钟南山(广州医科大学附属第一医院)
指南方法学组:江梅、罗炜、易芳
秘书组:易芳、华雯、陈如冲
资深专家评阅组(按姓氏拼音排序):
陈萍(解放军北部战区总医院)、林江涛(中日友好医院)、王长征(陆军军医大学第二附属医院)、张罗(首都医科大学附属北京同仁医院)、钟南山(广州医科大学附属第一医院)、周新(上海交通大学附属第一人民医院)
文献检索人员(按姓氏拼音排序):
白逸晨、包婺平、陈德华、陈松锋、党向阳、冯晓凯、冯紫恩、李周杨、林明通、刘健男、刘美杉、刘威、马建岭、潘亦林、唐雨一、田书瑞、王昌勇、王霁、翁剑真、吴燕萍、向科衡、肖锶瑶、徐镶怀、许婷婷、叶朦涵、余莉、于兴梅、于洋、张丽、张梦宇、张维毅、周灵
参考文献(略)
作者:中华医学会呼吸病学分会哮喘学组
通信作者:赖克方,广州医科大学附属第一医院呼吸与危重症医学科 国家呼吸医学中心 国家呼吸系统疾病临床医学研究中心 呼吸疾病国家重点实验室 广州呼吸健康研究院
引用本文: 中华医学会呼吸病学分会哮喘学组. 咳嗽的诊断与治疗指南(2021) [J] . 中华结核和呼吸杂志, 2022, 45(1) : 13-46. DOI: 10.3760/cma.j.cn112147-20211101-00759.
本文转载自订阅号「中华结核和呼吸杂志」(ID:cmjlung)


