
编前语
老年女性反复咳嗽、咯痰半年有余,近期加重伴气紧,双肺斑片实变,多次抗感染无效,恶性肿瘤?特殊感染?其他?
此例患者入院后,经治医生并未盲目调整抗菌药物,而是积极明确病理学证据,通过全身筛查、进一步活检明确诊断、观察治疗反应来逐层深入,最终拨云见日……为何说修正诊断是预料之外、情理之中?过程中,纤支镜活检未提示明确性诊断,我们由此要注意什么?直播间讨论区纷纷评论「值得继续追踪随访」又是为啥?
患者,女,70岁,入院日期:2018-01-26
主诉
反复咳嗽、咯痰6-月,加重伴气紧1月。
病史
6月前患者无明显诱因出现咳嗽、咯痰,痰为黄白色粘痰,不伴发热,无痰中带血,无胸闷、胸痛,活动后偶感心累、气紧,无双下肢水肿,无头痛、腹泻等不适。于当地医院检查发现「双肺多发斑片结节影」,住院抗感染治疗后自觉咳嗽咳痰症状有好转,但出院后仍有反复,均在当地诊所抗感染治疗后好转,未进一步检查。1月前咳嗽咳痰症状明显加重伴气紧,活动后明显,遂至当地医院行胸部CT检查提示:右肺上叶、中叶、两肺下叶多发病灶,支气管镜检查报告提示「支气管炎性改变」。先后给予「哌拉西林他唑巴坦、莫西沙星」抗感染及对症支持治疗后症状改善不明显,于急诊进一步诊治,予以「莫西沙星」抗感染,复查胸部CT提示双肺病灶无明显改善,为求进一步治疗就诊于我科。
患病以来,患者精神、食欲、睡眠可,大小便正常,体重无明显变化。
既往史
有「心动过缓」病史15+年,无胸闷、心悸、晕厥发作,亦未进一步检查。
个人史
长期居于新疆乌鲁木齐,无职业性有毒有害及放射性物质接触史。饮酒10+年,平均100g/天,现已戒酒10+年。否认吸烟史。
家族史
父亲既往诊断「哮喘」,已故,死因不详;母亲已故,死因不详。
入院查体
T:36.6℃,P:60次/分,R:18次/分,BP:123/78mmHg。身高:158cm,体重:58kg。神志清楚,无病容,皮肤巩膜无黄染,全身浅表淋巴结未扪及肿大。颈静脉正常。心界不大,心律齐,各瓣膜区未闻及杂音。胸廓未见异常,双肺叩诊呈过清音,双肺呼吸音清,闻及少许湿啰音。腹部查体无特殊。双下肢无水肿。
急诊辅助检查
血常规:血红蛋白126g/l,血小板182x10^9/L,白细胞10.47x10^9/L,中性粒比例85.8%。
生化:肝功无明显异常,白蛋白31.5g/l,肌酐34umol/l。
血沉:51mm/h,CRP50mg/l,PCT0.37ng/ml。
急诊胸部增强CT(2018年1月26日)提示:右肺及左下肺见斑片、条索、多发小结节及片状实变影,以实变影为主,局部与右侧肺门分界欠清,右肺小叶间隔增厚。
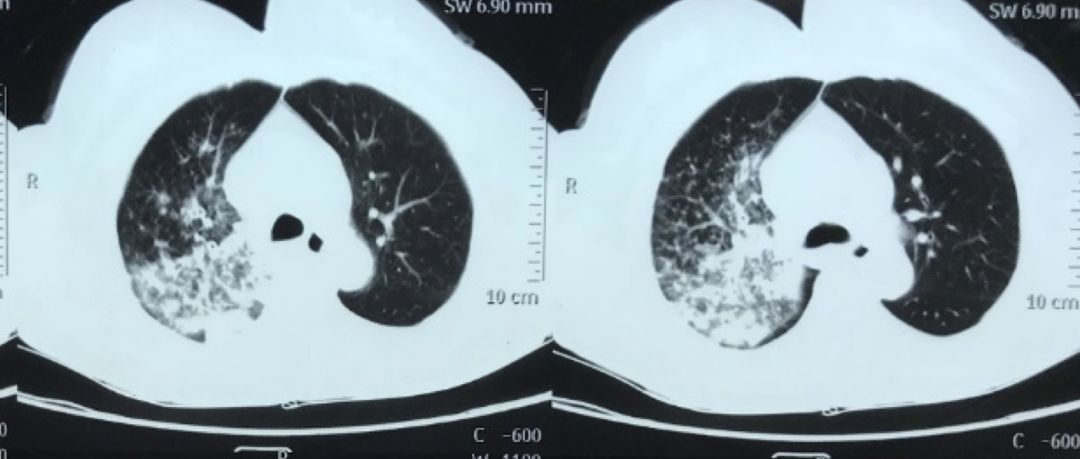

外院抗感染治疗10天后复查胸部CT(2017-8-7及2017-8-17)
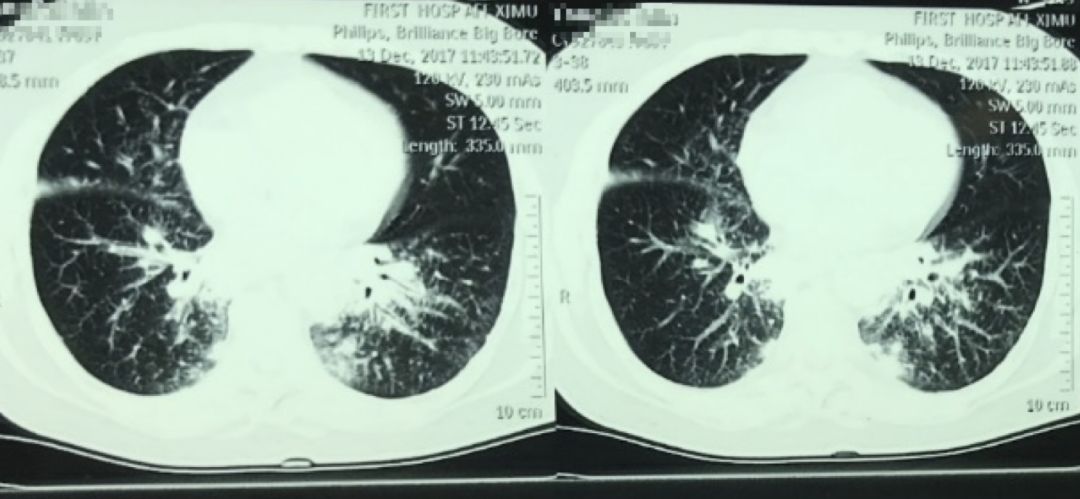
2017-12-13 胸部CT

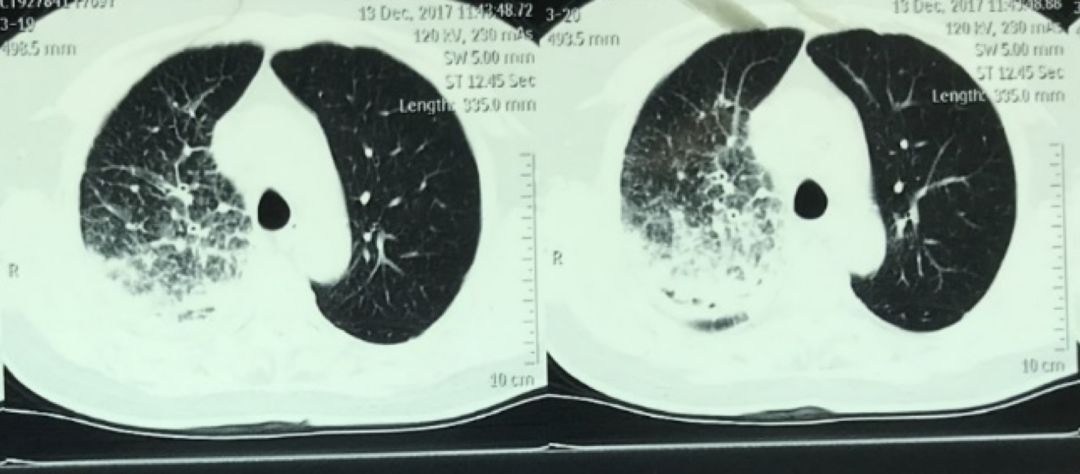
2018-1-26 胸部CT
分析病例特点
1、老年女性;2、起病急,病程长;3、主要表现为咳嗽、咯痰,伴活动后偶感心累、气紧。上述症状反复发作并逐渐加重,经抗感染治疗效果不佳。白细胞总数、中性粒比例及PCT均升高。4、胸部CT检查提示:多发斑片实变病灶,伴小结节影及小叶间隔增厚;外院支气管镜检查报告提示「支气管炎性改变」。
入院诊断
双肺斑片实变性质待查:感染?肿瘤?其他?
诊治思路
老年女性,双肺斑片实变影像,抗感染无效,需要从以下方面考虑诊断:首先,老年女性,多次抗感染无效,CT提示靠近肺门实变,结合影像学表现,需考虑恶性肿瘤及特殊感染可能,胸部CT提示双肺门实变,支气管血管束增厚,小叶间隔改变,影像学表现需排除淋巴瘤、结节病等。
入院辅助检查
血常规:血红蛋白128g/l,血小板210x10^9/L,白细胞6.52x10^9/L,中性粒比例75.2%
生化:肝肾功无明显异常,LDH 278IU/L
血沉:37mm/h,CRP18mg/l,PCT0.08ng/ml
小便常规:白细胞19/HP,红细胞 1 /HP
大便常规、凝血功能、心肌标志物及BNP无明显异常
甲状腺功能:FT3 3.57 pmol/L↓,余无异常肿瘤标志物:CA- 125 52.22 U/ml↑,CYFRA21-1 3.23 ng/ml↑, CEA 、NSE、CA-199未见异常
痰涂片及培养未见明显异常
G、GM试验阴性
TB-IGRA阳性,TB-IGRA(T-N)28.12pg/ml;两次痰TB-DNA阴性
ANA +1:320均质型,其他免疫指标未见异常
ANCA、抗GBM抗体阴性
纤支镜
左下叶支气管黏膜肿胀、增厚,管腔变窄,右侧各级支气管黏膜肿胀明显,各段支气管管腔变窄,取右肺上叶后段活检病理诊断:肺组织重度慢性炎症伴片状坏死,抗酸染色(-),qPCR检测未查见结核杆菌DNA片段。
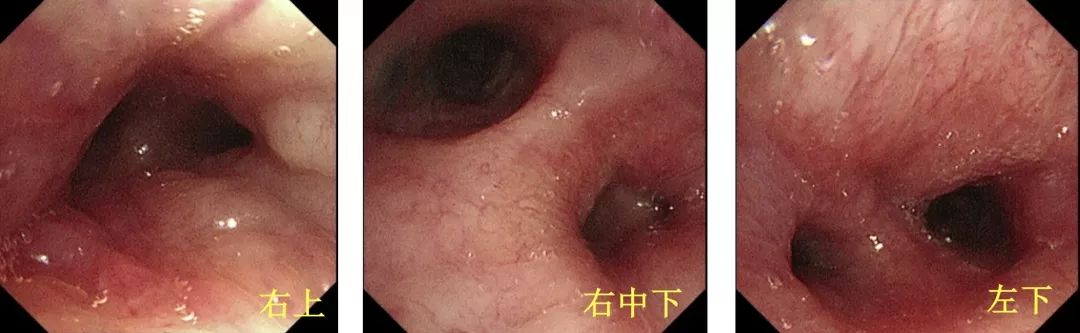

患者纤支镜提示支气管粘膜肿胀,活检病理肺组织重度慢性炎症伴片状坏死,抗酸染色(-),qPCR检测未查见结核杆菌DNA片段。患者病理无明确性诊断,下一步如何处理?再次行病理活检,EBUS?经皮肺活检?结合患者可疑肿瘤诊断,可考虑行全身筛查。
腹部增强CT
双肾多发片团状稍低密度影,轻中度强化,性质?肿瘤性病变不能除外。肝左内叶小囊肿,肝胃韧带及腹膜后大血管旁淋巴结显示,腹主动脉及分支壁散在钙化并少许附壁血栓形成。

肾穿刺病理
目前肾小球病变轻微伴局灶球性硬化,考虑为小管间质性肾炎,考虑IgG4相关性疾病,待行免疫组化染色。免疫组化染色:间质浸润浆细胞呈Kappa(部分细胞+),Lambda(部分细胞+),IgG4(阳性细胞约15个/HPF),可符合IgG4相关性疾病,请结合临床情况。
免疫
免疫球蛋白G 16.20 g/L↑,免疫球蛋白M 375.00 mg/L↓,IGA 、IGE 未见异常。C3 0.3710 g/L↓,C4 <0.0167 g/L↓;
血免疫球蛋白G4亚型 8.810 g/L↑;
血清蛋白电泳提示:γ-球蛋白 23.90 %↑,白蛋白 52.30 %↓;
免疫固定电泳定性阴性。
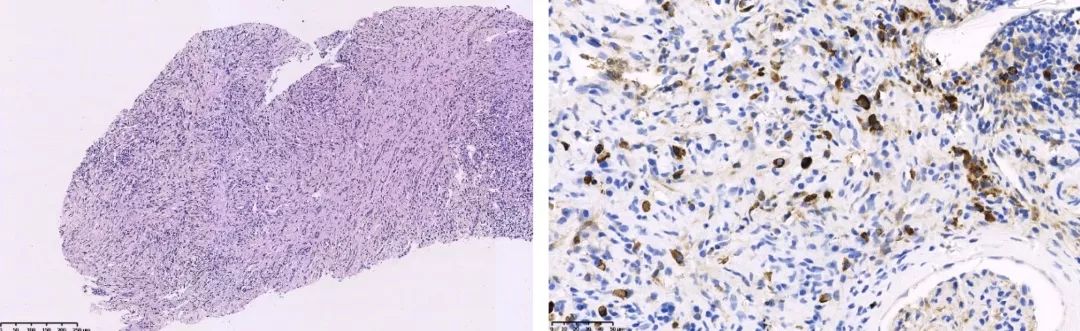
纤支镜TBLB标本加做染色
IgG4阳性细胞<40个/HPF,因病变组织取材局限,标记结果请结合临床。

可能引起IgG4增高的疾病:哮喘、Castleman’s病、天疱疮、EGPA、过敏性皮炎、血液系统肿瘤等
IgG4-RD的诊断
IgG4-RD的诊断需要特征性的病理表现和免疫组化结果,2012年国际病理学界制定的共识中病理学特征为:1、大量淋巴浆细胞浸润;2、纤维化,尤其是席纹状纤维化更具特征性;3、闭塞性静脉炎。组织IgG4阳性细胞计数以及其与IgG阳性细胞的比值是仅次于组织病理学表现的重要指标。对多数器官来说,通常需要大于30~50个IgG4阳性细胞才能做出诊断;对肾脏而言,大于10个IgG4阳性细胞就可诊断。不能单纯根据血清IgG4水平升高进行诊断。
诊断总结
患者多个器官(肺、肾)肿大或肿块形成,低补体血症,血清IgG4水平>135mg/dL,肾脏提示淋巴浆细胞浸润及纤维化,免疫组化提示肾、肺IgG4+阳性细胞浸润,虽然肺部病理IgG4+阳性细胞,但从一元论讲,患者可考虑诊断IgG4-RD。
其他器官筛选
头颈部MRI:未发现明显异常。全身浅表淋巴结彩超:未发现淋巴结增大。
修正诊断
IgG4相关性疾病(肾脏、肺受累)
明确诊断后,予以明确诊断后强的松 40mg qd×2月,逐渐减量至5mg维持(目前)及预防骨质疏松等处理。
2018-1-26:
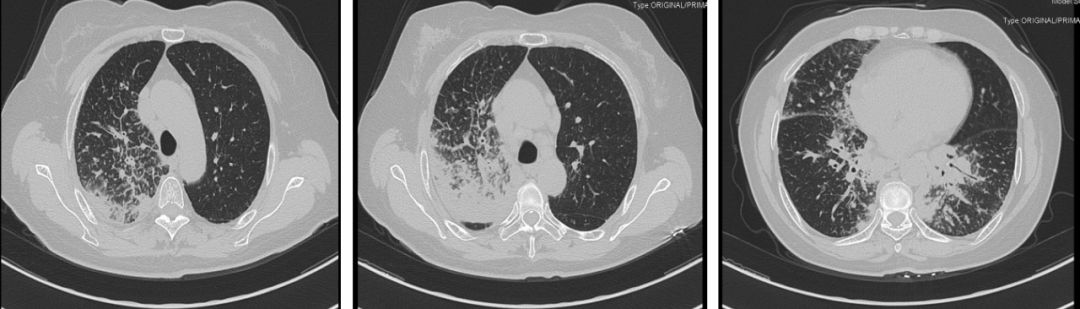
2018-3-27:
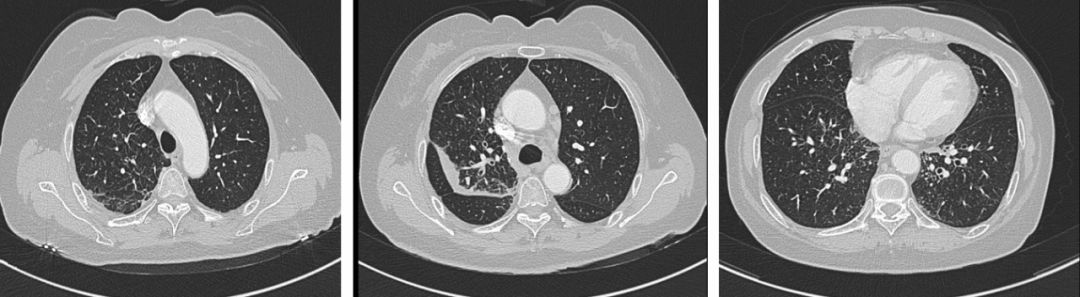
2018-7-8:
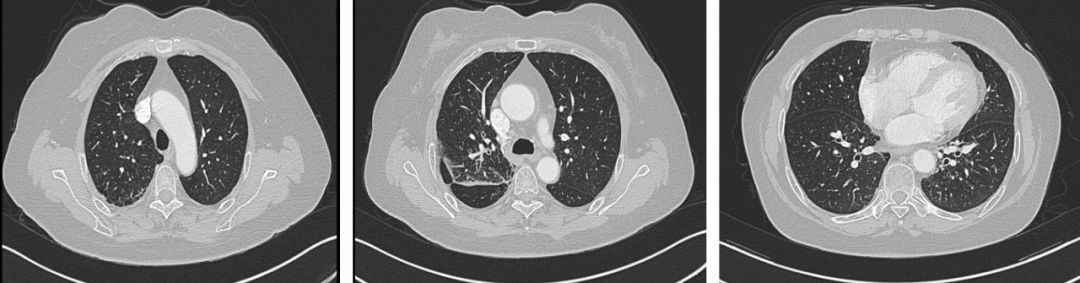
总结发言
王茂筠副教授
这个病例的诊断可以用八个字形容:预料之外、情理之中。结合患者外院多次抗感染治疗无效,入院后没有一味调整抗感染药物,而是积极明确病理学证据,虽然纤支镜活检未提示明确性诊断,但通过全身筛查,发现病人肾脏低密度影,进一步活检从而明确诊断,虽然严格按照诊断标准患者IgG4相关性疾病还不是百分之百确定,但治疗反应进一步确定诊断。
刘丹副教授
患者纤支镜活检未能明确诊断,也提醒我们注意TBLB小活检的假阴性,需结合临床,必要时可考虑重复活检或者其他活检方法(EBUS或者经皮肺穿刺等)。另外,对于多系统疾病,必要时可以考虑MDT明确诊断及制定治疗方法。
王刚教授
肺就是我们人体的一面镜子,很多时候能是全身疾病的一种反应,此例患者从肺到肾,主管医师考虑肿瘤筛查,意料之外的发现。另外,此例患者诊断的关键转折点是肾脏组织发现淋巴细胞及浆细胞浸润,进而进行相关辅助检查,充分显示了病理科医师的重要性,由于IgG4临床机制不明,诊断无特异性,需警惕是某种疾病发展的某个阶段表现,需要长期随访来评估。
罗凤鸣教授
此例患者反复抗感染治疗效果不佳,入院后积极去明确诊断,可能早期合并感染可能,但治疗后病灶未吸收,进而去明确其他疾病可能。随着对IgG4相关性疾病的认识逐渐加深,我们也发现其肺部表现具有多样性,部分病人表现类似肿瘤,还有些患者可能出现游走性病变,需要我们在临床中不断总结。另外,由于IgG4-RD容易出现复发,需要我们密切随访,必要时MDT制定治疗方案。
冯玉麟教授
主要从两个方面总结我们青年医师如何培养临床思路,首先我们需要能提出患者主要问题,该患者抗感染治疗无效的双肺病变,前期的治疗决定了此次住院的主要目标是明确诊断,而肺部病变提示淋巴细胞浸润为主,让我们想到肺部淋巴细胞相关的疾病,从而提出了临床问题,带着问题积极去搜索全身状况,必要时多器官或者反复活检,从而明确了诊断。其次在临床中如何去缩小鉴别诊断,也需要我们抓住疾病主要问题,一一排查,才能减少误诊漏诊。
作者介绍

王茂筠
四川大学华西医院呼吸与危重症医学(PCCM)专科医师培训项目负责人,四川大学华西医院呼吸病学博士,副教授,中华医学会呼吸病学分会睡眠学组委员,中国医师协会呼吸医师分会睡眠障碍工作组委员 等。

唐永江
四川大学华西医院PCCM三年级学员,讲师,四川大学华西临床医学院本科毕业,香港中文大学博士,美国康奈尔大学访问学者,2013年至今工作于四川大学华西医院,先后担任住院医师、住院总医师及主治医师。
特别鸣谢
阿斯利康(中国)对本季PCCM疑难病例讨论直播的支持


