经支气管镜肺泡灌洗术是呼吸科的常用诊疗手段之一,但对于ICU机械通气患者,肺泡灌洗术的诊疗目的、实施细节和注意事项与普通肺泡灌洗术有所不同,特别是支气管镜操作对于机械通气会有显著的影响。
一、支气管肺泡灌洗
1、概念
从狭义上讲,支气管肺泡灌洗(bronchoalveolar lavage,BAL)与支气管冲洗(bronchial washing),以及以治疗肺泡蛋白沉积症为主要目的全肺灌洗术有明显区别。BAL是指通过支气管镜向支气管肺泡内注入生理盐水并进行抽吸,收集支气管肺泡灌洗液(bronchoalveolar lavage fluid,BALF)(诊断性)及清除充填于肺泡内的物质(治疗性),进行炎症与免疫细胞及可溶性物质的检查,达到明确诊断和治疗目的的技术。BAL的时机、最佳部位的选择、正确的操作技术(特别是呼吸危重症患者)及合适的BALF运送及处理方法均会提高对BAL结果的分析与解读。但应注意,BAL与支气管冲洗与全肺灌洗术有明显的区别。
2、支气管镜检查术的适应证
(1)疑诊气管、支气管、肺脏肿瘤或肿瘤性病变需要确定病理分型或确定浸润范围及分期时(推荐等级C)。
(2)不明原因咯血持续1周以上的患者,尤其是年龄在40岁以上,即使影像学未见明显异常(推荐等级C)。
(3)对于不能明确诊断、进展迅速、抗菌药物效果欠佳、病变持续存在或吸收缓慢、临床诊断为下呼吸道感染或伴有免疫功能受损的患者(推荐等级C)。
(4)器官或骨髓移植后新发肺部病变,或者疑诊移植物抗宿主病、移植肺免疫排斥时(推荐等级D)。
(5)临床难以解释、病情进展或治疗效果欠佳的咳嗽患者,怀疑气管支气管肿瘤、异物或其他病变者(推荐等级D)。
(6)原因不明的突发喘鸣、喘息,尤其是固定部位闻及鼾音或哮鸣音,需排除大气道狭窄或梗阻时(推荐等级D)。
(7)对于原因不明的弥漫性肺实质疾病,如间质性肺炎、结节病、肺泡蛋白沉积症及职业性肺病等(推荐等级D)。
(8)对于可疑气道狭窄的患者,支气管镜检查术是重要的诊断和评价狭窄程度、长度、类型及病因的方法,为进一步治疗提供依据(推荐等级D)。
(9)对于任何原因引起的单侧肺、肺叶或肺段不张,均建议行支气管镜检查术以明确诊断(推荐等级D)。
(10)外伤后可疑气道损伤患者,推荐行支气管镜检查术,以利于明确诊断并评估损伤部位、性质和程度(推荐等级D)。
(11)临床症状及影像学表现怀疑各种气管、支气管瘘,如气管食管瘘、支气管胸膜瘘等,均推荐行支气管镜检查术,以确定其病因、部位、大小及类型(推荐等级D)。
(12)临床怀疑气道异物者,建议行支气管镜检查术,以确定诊断,评估取出难度,决定治疗方案(推荐等级D)。
(13)原因不明的纵隔淋巴结肿大、纵隔肿物等,应行支气管镜检查术,获取病理学标本,进行诊断(推荐等级C)。
3、ICU中支气管镜检查术的适应证
ICU内支气管镜检查的适应证主要包括三方面:①探查和维持气道的通畅;②气道和肺组织的标本采样;③辅助人工气道的建立。通过支气管冲洗或灌洗获取呼吸道的分泌物采样,用于细菌、病毒、真菌等感染病原体的检测。另外,可以通过BAL进行细胞学检测,辅助间质性肺疾病的诊断和鉴别诊断,如急性嗜酸性肺炎、过敏性肺炎等。普通患者BAL更多用于病因学诊断,而ICU患者进行BAL更多是为了辅助病原学诊断。
4、支气管镜检查术的禁忌证
(1)急性心肌梗死后4周内不建议行支气管镜检查术;急性心肌梗死后4~6周内若需行支气管镜检查术,建议请心内科医生会诊,充分评估其发生心脏病的风险(推荐等级D)。
(2)活动性大咯血时行支气管镜检查术风险较高,若必须行支气管镜检查术时,应做好建立人工气道及急救的准备(推荐等级D)。
(3)血小板计数<20×109/L时不推荐行支气管镜检查术。血小板计数<60×109/L时不推荐行支气管镜下黏膜活检或经支气管肺活检(推荐等级D)
(4)妊娠期间不推荐行支气管镜检查术,若病情需要,除非紧急情况,则尽量推迟至分娩或妊娠28周以后进行,并提前与妇产科医生充分沟通,评估风险(推荐等级D)。
(5)恶性心律失常、不稳定心绞痛、严重心肺功能不全、高血压危象、严重肺动脉高压、颅内高压、急性脑血管事件、主动脉夹层、主动脉瘤、严重精神疾病以及全身极度衰竭等,并发症风险通常较高,若必须行支气管镜检查术时需权衡利弊,应做好抢救准备(推荐等级D)。
5、ICU支气管镜检查的禁忌证
ICU患者支气管镜检查的禁忌证大多为相对禁忌证。
(1)呼吸系统禁忌证:①严重低氧血症,FiO2>0.9;②气流受限伴严重动态性过度充气;③未经引流的气胸;④支气管活检:重度肺动脉高压。
(2)心血管系统禁忌证:①尽管输注血管活性药物,存在严重的血流动力学不稳定;②不稳定的心律失常;③4周内不稳定性心绞痛或急性心肌梗死。
(3)可能有出血风险:①FB/BAL:血小板<20000/ml,活检:血小板<50000/μL;②PT升高,APTT增加(肾衰竭、肝衰竭);③抗血小板和抗凝药物(相对禁忌证)。
(4)神经系统禁忌证:严重颅内高压。
(5)其他禁忌证:①存在限制治疗的情况;②不同意支气管镜检查;③缺乏专业知识或设备/设施,紧急情况无法处理。
危重患者支气管镜检查的禁忌证与普通患者支气管镜检查的禁忌证略有不同,由于支气管镜操作过程中必然会导致患者血氧一过性或较长时间的下降,特别是BAL对血氧的影响更显著,对于90%的吸氧浓度都不能维持的严重低氧血症患者,不适合行BAL;对于危重症患者,BAL禁忌证的把握更多需要操作者来权衡利弊。
6、病原学获取
建议通过有创或无创技术获取插管患者的样本,对呼吸道分泌物进行定性或定量(首选)分析,以明确医院获得性肺炎的病因。2014年的一篇Cochrane综述纳入了5项随机对照试验共1364例患者,有创技术和无创技术进行的定量方法在死亡率、机械通气持续时间、ICU住院时间或治疗改变方面没有发现显著差异。作者的结论是,定量和定性培养,或有创和无创技术之间,没有明显的优势。保护性毛刷(PSB)和保护性BALF培养仍是目前公认的诊断感染性疾病「最好」的方法。BAL的诊断率低通常是由于采样时间和以前使用抗生素等因素造成的。研究表明,BAL的时机不仅对诊断率很重要,而且对患者生存率也很重要。指南推荐最好在抗生素治疗前获得远端定量样本[1]。有研究发现,如果样本是在抗生素治疗开始后48小时内获得的,结果可能会改变或出现假阴性。
对于免疫功能正常的患者:①支气管镜检查可用于无缓解或缓慢缓解的肺炎患者,尤其是50岁以上的现有或曾经吸烟的患者(C级);②如果对社区获得性肺炎患者进行支气管镜检查,则应送BAL标本进行军团菌PCR和非典型病原体检查(C级);③痰涂片阴性时,如果怀疑患者有肺结核,可考虑行支气管镜检查(C级);④在疑似肺结核的病例中,BAL、支气管吸出物和支气管镜检查后痰液似乎是互补的,应进行分析(C级);⑤在肺结核高发区或中度流行区,因另一适应证而接受支气管镜检查的患者应定期送检样本进行结核培养(C级)[2]。
对于免疫抑制患者,如血液系统恶性肿瘤的危重病患者、活动性癌症患者、骨髓/造血干细胞移植患者等是BAL获益最多的群体,BAL的病原学诊断率在免疫抑制患者中占31%~74%,在实体器官移植患者中占27%~85%。通过BALF确认病原体有助于改变治疗方案。
指南推荐对于免疫功能低下的患者通过BAL重点进行结核检查和培养,以及BALF中曲霉菌涂片培养和GM试验[2]。①对于免疫功能低下且不太考虑结核病(TB)的患者,仅BAL通常不足以实现诊断。在结核病高发地区或人群中,也可以考虑经支气管镜肺活检术(TBLB)(C级);②对于免疫功能低下的肺炎患者,应送BAL或支气管冲洗进行抗酸细菌(AFB)检查和分枝杆菌培养(C级);③对于免疫功能低下和怀疑有结核病的患者,可以收集支气管镜检查后的痰液(D级);④由于BALF GM试验的敏感性和特异性以及活检固有的风险,如果BALF GM试验可用,则可避免侵袭性曲菌病的TBLB和EBB(C级);⑤怀疑有侵袭性曲菌病的患者,应送BALF显微镜检查菌丝和真菌培养;应考虑进行BALF GM试验,以进一步提高诊断率(C级)。
在诊断侵袭性肺真菌病方面,BALF GM试验较血清GM试验的敏感性更高。血清GM试验的敏感性为35%,特异性为70%,而BALF GM试验的敏感性提高了1倍(达到70%),特异性也提高到了94%[3]。欧洲2017年指南推荐通过BALF GM试验来辅助侵袭性肺曲霉病的病原学诊断。另外还可以采用PCR技术对BALF进行检测,一项meta分析汇总了19项研究1585例患者,结果显示BALF PCR对侵袭性肺曲霉病的灵敏度和特异度分别为90.2%和96.4%,诊断性能良好[4]。
近年来,二代宏基因组测序技术(mNGS)在临床中的应用越来越广泛,该技术具有灵敏度高、特异性高、覆盖度广(一次可测上万种病原体)、检测能力强(可检测所有已知/未知的病原菌)等优势,特别是针对ICU患者中复杂感染有很好的优势,该方法能直接从环境/临床样品中提取全部微生物的DNA,利用基因组学的研究策略研究环境样品所包含的全部微生物的遗传组成及其群落功能。
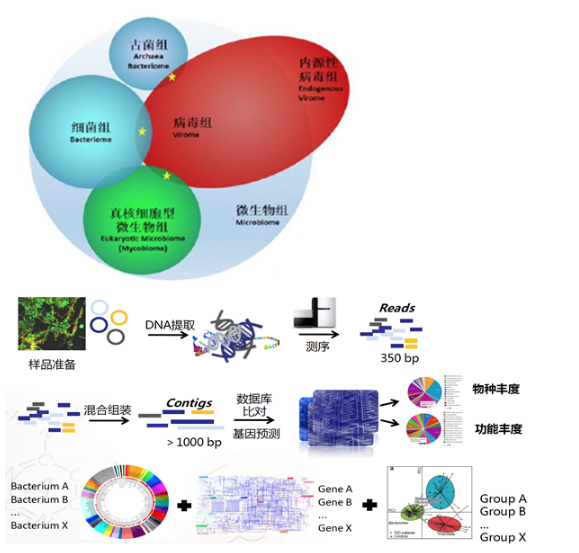
通过BALF进行mNGS检查有助于ICU患者病原学的诊断,特别是针对没有痰液、且感染特殊/少见病原体的患者。我们曾收治1例55岁男性患者,因「咳嗽1个月,加重伴活动后气短1周」于2020年7月23日入院,入院诊断「Ⅰ型呼吸衰竭,肺部占位性质待定,肺炎」。拟行支气管镜检查明确肺部占位病变性质,严重低氧血症,面罩10 L/min吸氧,转入ICU在无创通气支持下进行BAL(左肺舌叶),HIV检测阳性(后回报),mNGS回报耶氏肺孢子菌后予以复方新诺明治疗,痊愈出院。
尽管mNGS在病原学诊断方面的敏感性较高,但也应注意其特异性。上例患者mNGS检测序列数为38581,在与其同病房的2例患者中也发现了低序列数的耶氏肺孢子菌(序列数分别为2和4),这说明其在健康人也有少量定植,需要根据序列数和影像、宿主免疫状态综合分析。结合BALF和血液样本的多种方法,如常规涂片、培养、病原学PCR、GM试验、mNGS等能够提高检测灵敏度[5]。
7、病因学诊断
合格的BALF标本是没有大气道分泌物混入;回收率>40%,存活细胞占95%以上,红细胞<10%(除外创伤/出血因素),上皮细胞<3%~5%,涂片细胞形态完整,无变形,分布均匀。
BALF细胞类型对间质性肺疾病(ILD)的诊断:①淋巴细胞≥25%,则提示肉芽肿性疾病(结节病、过敏性肺泡炎、NSIP、药物反应、LIP、COP、淋巴瘤等);②淋巴细胞计数≥50%,则高度提示过敏性肺泡炎或富细胞型NSIP;③嗜酸粒细胞≥25%,如临床表现符合,则可诊断嗜酸性肺病;④中性粒细胞≥50%,则强烈提示急性肺损伤、吸入性肺炎和化脓性感染;⑤肥大细胞>1%,同时淋巴细胞>50%,中性粒细胞>30%,则提示过敏性肺泡炎。
下面两张流程图也能看出BALF的细胞学计数检测在ILD病因学诊断中的作用。
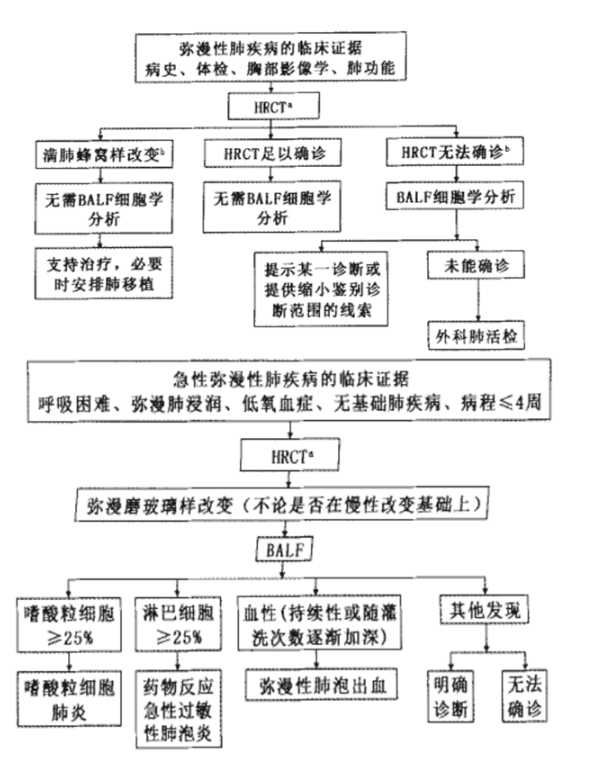
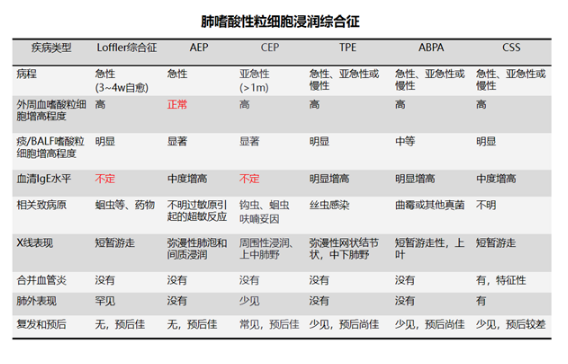
对于肺嗜酸性粒细胞浸润综合征,血清中IgE和外周血嗜酸细胞可能都是正常,该病的诊断主要是依靠BALF中嗜酸性细胞的升高来确诊。
二、全肺灌洗
56岁男患,体力劳动者,既往体健,2年前开始出现持续性干咳,未予系统诊治,2个月前开始出现呼吸困难,严重影响其日常活动,症状进行性加重,入我院急诊。未吸氧状态下血气分析显示PaO2仅40 mmHg,即使给予经鼻高流量氧疗(氧气浓度100%,流量60 L/min)时脉搏血氧饱和度仅能维持85%~90%。急诊肺CT显示双肺弥漫分布磨玻璃影,呈「地图征」。结合患者病史及影像特点,我科会诊考虑重度肺泡蛋白沉积症可能性大,立即收入我科监护室进一步诊治。
为明确诊断,在无创正压通气的支持下,迅速完成了诊断性肺泡灌洗术,回收灌洗液呈牛奶样,病理科在最短的时间内完成细胞学检查和PAS染色,初步排除肺泡癌等恶性疾病,病理诊断支持肺泡蛋白沉积症,mNGS结果也排除肺部感染性疾病。

当前病情已经不能耐受全麻下单肺通气,ECMO支持下全肺灌洗术是患者唯一的选择。患者在MICU实施气管插管术后,迅速转入手术室,顺利建立V-V ECMO体外循环。麻醉科将单腔气管插管更换为双腔气管插管后,开始全肺灌洗术。该患者进行了15个小时的手术,双肺共灌洗6万毫升浑浊牛奶样液体。随着手术进行,患者肺内引流出的液体逐步变清澈,氧合明显改善。术后患者在ECMO和转运呼吸机的支持下转回MICU,第2天安全撤除ECMO,顺利脱离呼吸机,拔除气管插管,仅需3 L/min鼻导管吸氧。
三、支气管肺泡灌洗操作
1、麻醉充分
对于清醒未插管的患者,需术前用药(予2%利多卡因4 ml喷雾吸入15~20 min麻醉咽喉部)。在灌洗过程中咳嗽反射必须得到充分抑制,否则易引起支气管壁黏膜损伤而造成灌洗液的混血,同时影响回收量。机械通气患者由于已经有了呼吸机的保障,可以比较放心地进行镇痛镇静(苯二氮卓类联合阿片类药物),必要时可以肌松。在镇痛镇静基础上,局部麻醉可以采用2%利多卡因注射液2.5~5 ml经支气管镜注入气道,在要灌洗的肺段经活检孔通过一细硅胶管2%利多卡因1~2 ml,做灌洗肺段局部麻醉。
2、呼吸支持下支气管肺泡灌洗
对于存在基础肺功能差,呼吸困难或低氧血症等情况的患者,呼吸检查过程可能导致严重的呼吸困难和呼吸衰竭加重,无法耐受和完成检查。研究显示行呼吸内镜时,无创通气组患者氧合指数升高82%,而单纯氧疗组下降10%。因此推测HFNC可以改善氧合,帮助经食道心脏超声、消化内镜和呼吸内镜的顺利完成。
3、操作技术
(1)灌洗部位选择:①对弥漫性间质性肺疾病选择右肺中叶(B4或B5)或左肺舌段;②局限性肺病变则在相应支气管肺段进行BAL。
(2)操作步骤:①将纤支镜顶端紧密楔入段或亚段支气管开口处,再经活检孔通过硅胶管快速注入37°灭菌生理盐水。每次25~50 ml,总量100~250 ml,一般不超过300 ml;②立即用50~100 mmHg负压吸引回收灌洗液,通常回收率为40%~60%;③将回收液体立即用双层无菌纱布过滤除去黏液,并记录总量;④装入硅塑瓶或涂硅灭菌玻璃容器中(减少细胞黏附),置于含有冰块的保温瓶中,立即送往实验室检查。如对于严重低氧血症患者,我们的经验是习惯用4.0的超细镜,在亚段以下的支气管进行小于50 ml的液体灌洗,多选取两个以上灌洗部位。
4、NGS标本的注意事项
(1)注入生理盐水后不急于立即吸引,可保留10秒以上再负压吸引。(2)BALF收集:回收液中包含约10 ml支气管末梢和肺泡中的分泌物;弃去前段可能污染的部分,收集其余部分3 ml以上立即送检。(3)样本采集后应立即分装到无菌、干燥、洁净塑料冻存管中。拧紧管盖,检查无漏液后,用封口膜封好。在管壁上填写样品编码及患者姓名,字迹需清晰,不易被涂擦,并核对患者信息。(4)短期内送检,样本应立即置于-20℃以下冰箱暂存;长期保存应立即置于-80℃冰箱。
注意:痰液和BALF送检RNA检测时,标本应立即置于-80℃以下冰箱或干冰中保存,禁止反复冻融。
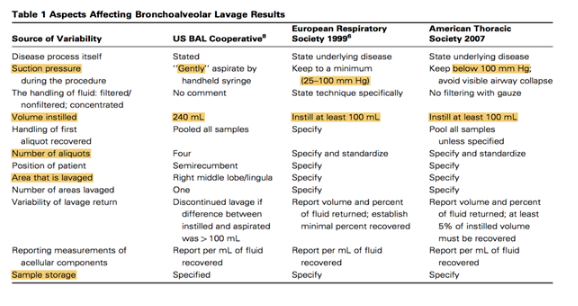
在实际临床操作中,很多因素可能影响BAL的结果,不同学术组织的指南对于吸引压力、标本预处理、灌洗液体量、灌洗部位、患者体位等都有不同的推荐。ICU患者病情复杂,不稳定,需要临床医生根据具体情况来选择,如对于严重低氧血症的患者,我们的经验习惯用4.0的超细镜,在亚段以下的支气管进行小于100 ml的液体灌洗。
四、支气管镜检查对于机械通气的影响
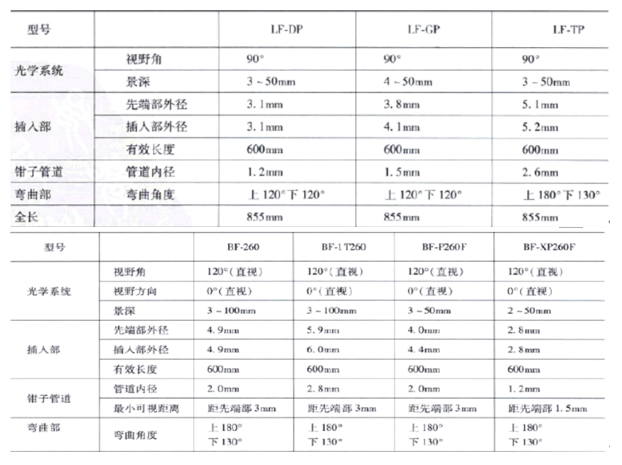
支气管镜检查对于机械通气的影响主要涉及气管插管直径和气管镜直径之间的关系。临床中我们有不同内径的气管插管,2.5~8.5 mm不等,成人男性患者常用7.5~8.5 mm插管,女性患者常用7.0~8.0 mm插管。
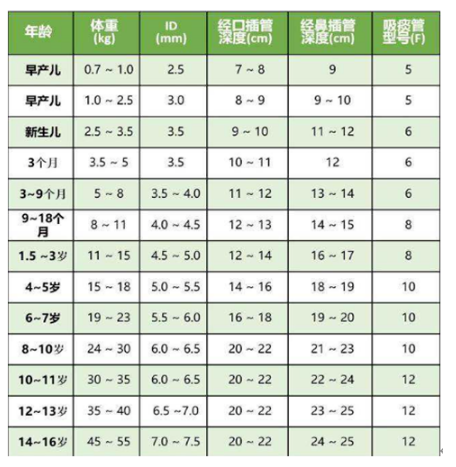
我们有不同内径的气管镜,以奥林巴斯气管镜为例,上图LF系列是ICU麻醉科常用的气管插管镜,下图是常规用于诊断和治疗的气管镜,外径3~6 mm不等。

由于不同直径的气管镜插入到不同直径的气管插管中,相当于部分程度地阻塞了气管插管,支气管检查过程中对机械通气产生显著影响。一项体外模型研究发现,当容量控制通气模式时,由于放置了支气管镜会导致潮气量从700 ml降至0~500 ml,从方波改为减速波对于潮气量没有显著影响,内源性PEEP最高可达40 cmH2O,高呼吸频率、低峰流速容易导致更高的内源性PEEP,压力控制通气模式,潮气量从700 ml降至40~280 ml,内源性PEEP影响轻微。可见,与容量控制通气模式相比,压力控制通气模式时,支气管检查过程中对机械通气的影响更轻微。另外,气管插管直径越大,影响越轻微。
机械通气时如果气道压力达到报警上限,呼吸机会自动从吸气转换成呼气,从而导致潮气量降低,因此支气管检查过程中提高压力报警上限有助于保障足够的潮气量,在容量控制通气模式时,提高压力上限值120 cmH2O,能降低气管镜检查对潮气量的影响,潮气量从700 ml降至40~680 ml,而压力控制通气模式时,提高压力上限值120 cmH2O,降低气管镜检查对潮气量的影响更加显著,潮气量从700 ml降至260~700 ml。
下图显示了支气管镜诊疗中,由于气道部分阻塞,吸引、灌洗和其他操作,通过导致气道阻力增加,潮气量下降,肺内分流,V/Q比例失调,表面活性物质丧失,呼吸抑制等机制最终可能导致患者出现低氧和高碳酸血症。

因此有专家建议在有创通气时,通过优化以下的步骤,调节呼吸机参数,来减少气管镜检查对于机械通气的影响,具体建议如下:①人工气道和支气管镜的直径相差大于2 mm;②纯氧预充15 min;③控制模式优于自主呼吸模式;④容量目标模式优于压力目标模式;⑤提高压力上限以确保足够的潮气量;⑥将PEEP降至零,或在可能的情况下至少降低50%;⑦整个操作过程中FiO2设置为0.5~1.0,至少半小时,保持SpO2>90%;⑧需要时短时间吸痰;⑨监测生命体征和心电图;⑩监测呼吸机波形;存在高碳酸血症、颅内压升高时,监测PetCO2。
同样,在无创通气时,可以通过优化以下步骤,调节呼吸机参数,来减少气管镜检查对于机械通气的影响,具体建议如下:①检查支气管镜插入的接口和连接介质;②操作前15~20 min启动无创通气;③纯氧预充15 min;④FiO2设置为0.5~1.0,至少半小时,维持SpO2>90%;⑤PEEP/EPAP从5 cmH2O开始增加,直至SpO2>90%;⑥10 cmH2O的压力支持通常能够满足大多数患者;⑦监测VTE(≥8~10 ml/kg);⑧监测生命体征(RR、HR、BP、SpO2)和心电图;⑨监测呼吸机波形(压力、流量)和泄漏。
最后,需要注意预防并及时发现和处理BAL相关并发症:①气道黏膜损伤或出血;②心律失常发生率低,与患者基础情况有关;③灌洗后数小时出现寒战、发热,多为吸收热,需排除感染扩散;④灌洗肺野术后影像学可有短暂磨玻璃影,偶可发生肺不张;⑤术中PaO2一过性降低,部分延续至术后,肺功能可短暂降低;⑥气胸少见。
五、小结
对于呼吸危重症患者,BAL的目的在于病原学诊断,BALF标本采用涂片、培养、NGS、GM试验联合血清GM试验多种检测手段有助于提高诊断率。操作过程中多种因素可能影响BAL结果,针对不同可疑病原体可能需要注意采用不同转运条件、保存条件和检测方法。支气管检查过程中对机械通气有显著影响,压力控制通气模式相较于容量控制模式影响轻微,提高压力报警上限有助于保障足够的潮气量,气管插管直径越大,气管镜直径越小,影响越轻微,两者之间至少相差2 mm。
参考文献
[1] Torres A, Niederman M S, Chastre J, et al. International ERS/ESICM/ESCMID/ALAT guidelines for the management of hospital-acquired pneumonia and ventilator-associated pneumonia: Guidelines for the management of hospital-acquired pneumonia (HAP)/ventilator-associated pneumonia (VAP) of the European Respiratory Society (ERS), European Society of Intensive Care Medicine (ESICM), European Society of Clinical Microbiology and Infectious Diseases (ESCMID) and Asociación Latinoamericana del Tórax (ALAT)[J]. Eur Respir J, 2017, 50(3):1700582.
[2] Du Rand I A, Blaikley J, Booton R, et al. British Thoracic Society guideline for diagnostic flexible bronchoscopy in adults: accredited by NICE[J]. Thorax, 2013, 68 Suppl 1:i1-i44.
[3] Lahmer T, Neuenhahn M, Held J, et al. Comparison of 1,3-β-d-glucan with galactomannan in serum and bronchoalveolar fluid for the detection of Aspergillus species in immunosuppressed mechanical ventilated critically ill patients[J]. J Crit Care, 2016, 36:259-264.
[4] Avni T, Levy I, Sprecher H, et al. Diagnostic accuracy of PCR alone compared to galactomannan in bronchoalveolar lavage fluid for diagnosis of invasive pulmonary aspergillosis: a systematic review[J]. J Clin Microbiol, 2012, 50(11):3652-3658.
[5] Eigl S, Hoenigl M, Spiess B, et al. Galactomannan testing and Aspergillus PCR in same-day bronchoalveolar lavage and blood samples for diagnosis of invasive aspergillosis[J]. Med Mycol, 2017, 55(5):528-534.
专家介绍

代冰
医学博士,教授、主任医师,硕士研究生导师;中国医科大学附属第一医院呼吸与危重症医学科;中华医学会呼吸病学分会青年委员会委员及呼吸重症学组委员;中国医师协会呼吸医师分会青年工作委员会委员;中国康复医学会呼吸康复专业委员会呼吸治疗学组副组长及科普学组副组长;辽宁省细胞生物学学会呼吸专业委员会副主任委员;辽宁省医学会呼吸病学分会重症学组副组长;主持国家自然科学基金项目1项、省市级课题3项;主编及副主编学术专著各1部、参编8部;获得国家发明和实用新型发明专利7项;以第一作者或通讯作者发表论文30余篇,SCI收录23篇。
本文转载自订阅号「重症肺言」
原链接戳:支气管肺泡灌洗在呼吸危重症患者中的应用


