专家点评
慢性阻塞性肺疾病的合并症很常见,可发生于不同气流受限严重程度的患者。合并症的存在可影响患者的整体预后,并且是住院和死亡的独立危险因素。慢阻肺的管理不应局限于肺部,而是应该将患者作为一个整体,同时管理合并症和其他系统损害。对于慢阻肺合并症的深入研究有助于我们进一步了解慢阻肺的不同临床表型,并制定相应管理策略。
中华医学会呼吸病学分会慢阻肺学组委员 杨汀
图1. 慢性阻塞性肺疾病的肺外管理

慢阻肺的系统损害和合并症导致了不同的临床表现,需要个体化处理,并作为疾病综合管理的一部分。如体重的改变、身体组分的变化,从恶病质到肥胖,均需个体化管理。心理症状也非常普遍,需要精细的诊断和治疗。此外,慢阻肺急性加重的预防需要肺外的干预,包括胃-食管反流疾病的治疗,心血管危险因素的控制,呼吸困难和焦虑的管理(图1)。本文基于最新的研究和最佳实践,讨论了慢阻肺的肺外管理及推荐的治疗策略。
【关键信息】
慢阻肺的系统损害和合并症导致了不同的临床表现,个体化处理是疾病综合管理的重要组成部分。
慢阻肺患者常伴有多种合并症,接受多种药物治疗。需仔细考虑所应用的每种药物的疗效、副作用、药物和其他合并症间的相互作用。
明确导致各种合并症的内在表型的生物标志物有助于未来的精准治疗。

慢阻肺患者合并心血管疾病是最常见的,且危害极大,但这些合并症经常被低估。有研究显示每5位慢阻肺患者中就有1位患者合并有未被诊断的左心功能不全。慢阻肺患者具有重要的心血管疾病的危险因素,如吸烟、缺乏体力活动、不健康的膳食和高龄。腹型肥胖和代谢综合征在慢阻肺患者中非常常见,这些和体力活动缺乏及高心血管危险相关。所有的慢阻肺患者需进行心血管疾病检查。在慢阻肺急性加重时,还需考虑到心源性因素的可能;而慢阻肺的急性加重还可能因种种原因加重心血管事件的风险,如体力活动缺乏、低氧、心动过速、动脉硬化的增加、肺动脉高压、心脏充盈的变化、血小板活化的增加及大剂量β2受体激动剂的使用。
目前推荐在有心血管疾病的慢阻肺患者中应用选择性β1受体阻滞剂,在急性加重期及慢阻肺合并有肺动脉高压中也可以应用选择性β1受体阻滞剂。但是β受体阻滞剂的副作用需警惕,并合理应用。对于主要诊断为哮喘或者具有显著气道高反应的慢阻肺患者,β受体阻滞剂的使用应谨慎,应选择常规剂量的选择性β1受体阻滞剂。
罗氟司特是选择性磷酸二酯酶-4抑制剂(PDE-4),有抗炎作用,可有效减少既往反复入院的慢阻肺患者的急性加重及住院次数。罗氟司特的常见副作用是体重减轻;此外,对新诊断的2型糖尿病患者可以增加葡萄糖的稳态及代谢。对于健康或者糖尿病前期的超重或肥胖人群,罗氟司特在胰岛素敏感性及胰高血糖素样肽-1(CLP-1)分泌方面的作用正在研究中。这些研究结果可以帮助明确哪些患者可能通过多种途径获益。如,具有胰岛素抵抗的肥胖慢阻肺患者及反复急性加重的患者(图2)。
图2. 慢阻肺合并症药物治疗的获益和损害举例

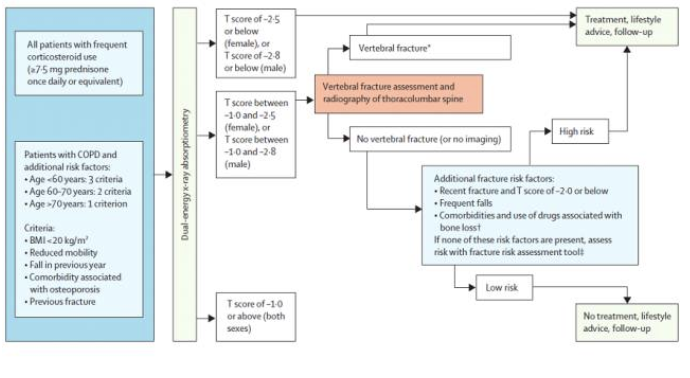
慢阻肺患者合并骨质疏松较常见,并且与气流受限的严重程度无关。慢阻肺患者常合并有椎体骨折;椎体骨折影响肺功能、体力活动、生活质量、生存,并增加了照护的需求。骨质疏松和肺气肿、低体重及低脂肪相关。经常应用口服糖皮质激素、缺乏体力活动、吸烟及高龄(>60岁)都是慢阻肺患者合并骨质疏松的危险因素。这些临床关联有助于明确哪些患者需要评估骨密度(图3)。
图3. 慢阻肺合并骨质疏松的诊疗框架
慢阻肺合并多种合并症并不是随机的,而且集中在某些亚组。肥胖、胰岛素抵抗、动脉硬化与较轻的慢阻肺相关;而低体重、肌肉萎缩、骨质疏松、动脉僵硬和肺气肿的临床表型相关。研究慢阻肺合并不同合并症的临床表型的生物学特点,有助于明确某些特定的内在表型,如,通过某种特定的病理生理学机制导致的一组临床疾病的亚类(图4)。
图4. 慢阻肺的合并症及理论上的内在表型

值得注意的是,肺癌和肺栓塞作为肺内的合并症,未在本文中进一步阐述。
一个专业的胸内科医师可能不能精通慢阻肺患者所有疾病的管理,建议与其他专科医师、心理学家、精神科医师、治疗师、肺康复中心紧密合作。多学科合作才能合理管理慢阻肺患者。
(文/ 童润)
参考文献[1]:
- Vanfleteren LE, Spruit MA, Wouters EF, Franssen FM. Management of chronic obstructive pulmonary disease beyond the lungs. Lancet Respir Med 2016.


