高手出招
你希望见到听到最顶级专家的查房、会诊和疑难病例讨论吗?当你遇到无解的医学难题时,最想得到谁的帮助?看这里,专业高手会让你眼界大开,拨云见日。
导 读
先心病、慢阻肺、肺栓塞、肺动脉高压复杂病因患者,充分、精心的内科保守治疗能否帮助患者改善症状,延长生存期?
患者张*,男,54岁,主因“发现先心病53年,呼吸困难4年,加重3月”于入院。
现病史:
患者53年前出生体检时发现患有先天性心脏病(具体不详),未予治疗。4年前患者因呼吸困难就诊于外院,查超声心动示:“肺动脉高压(重度,80mmHg)”,诊断:“先天性心脏病、动脉导管未闭、艾森曼格综合征、肺动脉高压”,先后给予西地那非、消心痛、氢氯噻嗪、螺内酯、托拉塞米、地高辛等药物治疗。9个月前再次因“呼吸困难”住院,CTPA(图1)示:“1.左侧主肺动脉及叶、段分支、右肺下叶基底段肺动脉可见不同程度充盈缺损,两肺上叶肺动脉分支减少,考虑肺栓塞”,考虑“慢性肺血栓栓塞性肺动脉高压 急性肺栓塞可能”,给予纠正心衰等对症治疗好转出院。近3个月来患者无明显诱因出现胸闷气短症状较前明显加重,休息时也可出现症状,伴头晕,乏力,咳嗽,咳白痰、量多,肩胛区酸痛,步行约30米需要休息,不能平卧,夜间时有憋醒,喷用硝酸甘油气雾剂或含服速效救心丸后1-2分钟可缓解。为进一步诊治收入我院。
既往史、个人史和家族史:
15年前因咯血(量约500ml)于外院给予对症止血治疗后好转(具体诊断不详)。2年前行肺功能提示:阻塞性通气功能障碍,气道可逆试验阴性(未见报告),给予间断吸入“舒利迭”。吸烟40年,平均20支/日。饮酒40年,平均饮白酒2-3两/日。
体格检查:
T 36.1℃,P 88次/分,R 25次/分,BP 140/88mmHg,神志清,精神弱,巩膜黄染,口唇紫绀,杵状(脚)趾(图2),桶状胸,肋间隙增宽,双肺呼吸音低,未闻及干湿啰音。心律不齐,心尖部可闻及舒张期吹风样杂音,胸骨左缘三四肋间可闻及连续性响亮粗糙杂音。腹平、软,无压痛、反跳痛及肌紧张。下肢静脉无异常,关节正常,双下肢无浮肿。下肢周径:右侧髌骨上缘38cm,左侧髌骨上缘37cm,右侧髌骨下缘29cm,左侧髌骨下缘29cm。
图1:CTPA
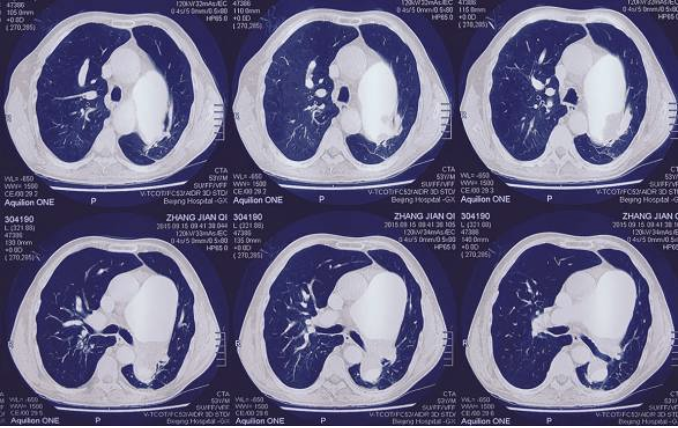
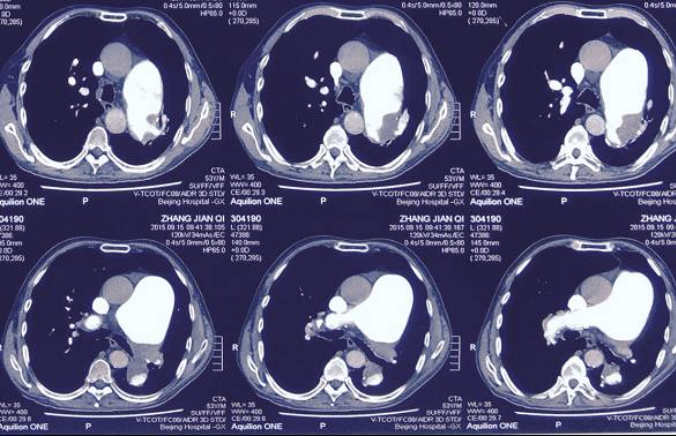
图2 差异性紫绀(杵状趾)

入院诊断:
肺动脉高压
先天性心脏病
动脉导管未闭
心功能IV级(NYHA分级)
慢性阻塞性肺疾病
肺大疱
入院后完善相关检查:
入院后血常规、甲功五项未见异常;
生化全项:TBIL 59.95umol/l、DBIL 30.86umol/l、GGT 565IU/L、ALP 303IU/L、Urea 10.63mmol/l、CR 118umol/l;
凝血八项:D-二聚体 1.48 mg/L、AT-III 73%、PC 69.0%;
BNP 552pg/ml;
心脏超声:右心扩大,右室壁增厚;左房扩大;肺动脉主干及左右肺动脉扩张,肺动脉高压,三尖瓣反流;右心功能减低;主动脉瓣反流;室间隔及左室后壁增厚;降主动脉与左肺动脉间可疑异常通道(考虑先天性动脉导管未闭可能性大,建议右心声学造影检查);
右心声学造影:大动脉水平右向左分流(考虑先天性心脏病:动脉导管未闭可能性大,建议行右心导管进一步明确);
Holter:窦性心律,平均心率89次/分,室性早搏有33266个,室上性早搏有1027个,CRBBB,ST-T改变。
通气灌注显像:双肺多发血流灌注及通气功能受损,考虑阻塞性肺病改变可能,建议结合临床考虑。
肺功能:混合性通气功能障碍、残气/肺总量升高,弥散功能障碍,支气管舒张试验阴性。(FEV1% 55.6%,FEV1/FVC 55.11%)
腹部B超:肝静脉、下腔静脉增宽,淤血肝可能,胆囊壁水肿增厚。
甲状腺B超、双下肢血管超声:未见异常。
诊断分析:
诊断:
(1) 先天性心脏病—动脉导管未闭—艾森曼格综合征:
1) 先天性心脏病-动脉导管未闭
a) 发现先心病53年,呼吸困难4年,加重3月
b) 曾诊断为动脉导管未闭
c) 体征:心尖部可闻及舒张期吹风样杂音,胸骨左缘三四肋间可闻及连续性响亮粗糙杂音,杵状(脚)趾
d) 心脏超声:右心扩大,右室壁增厚;左房扩大;肺动脉主干及左右肺动脉扩张;肺动脉高压(sPAP 91mmHg),三尖瓣反流;右心功能减低;主动脉瓣反流;室间隔及左室后壁增厚;降主动脉与左肺动脉间可疑异常通道(考虑先天性动脉导管未闭可能性大,建议右心声学造影检查)
2) 艾森曼格综合征
a) 体征:差异性紫绀
b) 右心声学造影:大动脉水平右向左分流(考虑先天性心脏病:动脉导管未闭可能性大)
(2) 慢性阻塞性肺疾病
a) 患者长期吸烟史
b) 外院胸部CT可见肺气肿、肺大泡、支气管扩张
c) 肺功能提示中度阻塞性通气功能障碍,支气管舒张试验阴性
(3) 肺栓塞
a) 患者2015年9月出现呼吸困难,外院查CTPA可见左侧主肺动脉及叶、段分支、右肺下叶基底段肺动脉可见不同程度充盈缺损
b) 患者诊断肺栓塞,但未抗凝治疗
c) 入院后通气灌注显像:提示双肺多发血流灌注及通气功能受损
综上所述,其肺动脉高压主要与先天性心脏病有关,低氧和肺栓塞也有一定的作用。
患者诊断肺栓塞后未进行抗凝治疗,因此,CTEPH诊断有待于充分抗凝治疗3月后再予考虑,目前尚不成立。
考虑到患者肺动脉高压诊断及原因已较明确,且此次住院心功能不全较重、肺栓塞亦未进行抗凝治疗,因此未进行右心导管检查。
治疗方案:
(1) 先天性心脏病、动脉导管未闭、心功能IV级(NYHA分级):考虑患者目前右向左分流为主,已出现艾森曼格症状,无手术治疗指证,治疗上主要给予托拉塞米利尿,多巴酚丁胺强心;
(2) 慢阻肺:给予噻托溴胺吸入,多索茶碱静点解痉平喘治疗;
(3) 肺栓塞:考虑患者为先天心脏病,且长期大量饮酒、肝功能异常,存在出血风险,予依诺肝素6000iu ih qn抗凝治疗;
(4) 肺动脉高压:自2012年1月一直口服西地那非50mgqd,嘱患者调整用药剂量及频次,予20mg tid口服;同时给予法舒地尔静点,但因患者出现头晕、恶心等不良反应停药;
(5) 患者肝损害,同时给予保肝对症治疗。
治疗效果:
1)初期:对症治疗后患者胸闷、憋气症状较前缓解。
2)入院半月后,患者于下午卧床休息时突发心悸,自觉濒死感,随即意识丧失,床旁查看患者,患者俯卧位,颜面口唇青紫,调整为仰卧位,查看呼吸、心跳停止,立即进行床旁抢救,负压吸引出少量暗红色液体,行胸外按压,同时气管插管接呼吸机辅助通气治疗,胸外按压五分钟后,患者自主心跳恢复,心电图示室上速,偶发室早。后患者转入ICU进一步治疗。
3)入ICU后完善心电图及心梗五项结果提示未见急性心梗表现,患者血氧稳定,考虑为恶性心律失常所致心跳骤停可能性大。2天后,患者症状好转,意识转清,予以拔出气管插管,持续经鼻高流量维持氧合,氧流量50L/min,FIO2 0.5,血气分析:PH 7.544,PCO2 33.3mmHg,PO2 42.4mmHg,BE 6.6mmol/L,HCO3- 29.9mmol/L,cLac 1.8mmol/L。之后ICU住院期间,多次发作心率、血压、血氧下降,生命体征不能维持,多次予胸外按压、气管插管抢救,情况同前类似。
4)转入ICU17天后,患者及家属强烈要求自动出院,放弃治疗,返家后3天,患者于家中突发心跳、呼吸骤停死亡。

高手支招——翟振国教授
(1) 肺动脉高压分为5大类:动脉性肺动脉高压(PAH)、左心疾病所致肺动脉高压、肺部疾病和/或低氧所致肺动脉高压、慢性血栓栓塞性肺动脉高压、机制不明和/或多种机制的肺动脉高压。
该患者为先天性心脏病-动脉导管未闭,就诊时体征及检查已提示出现艾森曼格综合征,因此,首先考虑肺动脉高压与先天性心脏病相关。
此外,患者长期大量吸烟,CT见肺气肿改变,肺功能提示中度阻塞性通气功能障碍,应考虑慢性阻塞性肺疾病,但与肺动脉高压(sPAP:91mmHg,功能分级IV级)不匹配,但可能存在相关。
另外,患者9个月前确诊为肺栓塞,但未进行抗凝,由于肺栓塞可能造成缺氧与循环障碍,因此考虑肺栓塞也参与了目前肺动脉高压的形成。需要提到的是,该患者肺动脉内血栓(特别是左侧肺动脉)不除外原位血栓形成,可能与动脉导管未闭血流经异常通道(左向右分流)进入肺动脉、致内膜损伤有关。
(2) 患者有先天性心脏病,考虑为引起肺动脉高压主要原因,但患者病史较长,目前已出现右向左分流(艾森曼格综合征),考虑失去常规手术机会,因此,选择以内科治疗为主的治疗方案。
(3) 患者自诉长期使用西地那非等药物控制肺动脉高压效果欠佳,但追问病史,患者用药不规律、且用法错误,修正用药方法继续观察。
(4) 患者为肺栓塞患者,但存在出血危险,因此,目前暂给予低分子肝素减量治疗,观察用药反应,再次评估出血风险与抗凝的必要性,可酌情调整低分子肝素剂量,或改用华法林等口服药物。
(5)患者先天性心脏病—动脉导管未闭—艾森曼格综合征,肺栓塞、慢性阻塞性肺疾病等多种问题导致肺动脉高压,内科保守治疗效果欠佳,对预后生存并无显著改善。若条件允许,应考虑行心肺联合移植可能尚存一线生机。
(文/特约作者 高倩 翟振国)


