我今天与大家交流一下「肺栓塞复发的危险因素与预防策略」的问题。面对一个急性肺栓塞患者,抗凝治疗的目的主要包括以下两方面,一方面是早期及时的抗凝治疗,它的主要目的是防止肺栓塞继续进展、防止血栓扩展到大静脉中(这也是临床医生在急性期治疗阶段特别关注的问题之一)。另外一方面是后续持续的抗凝治疗,它的主要目的是防止复发、预防慢性并发症。
今天的话题就集中在后一部分的「抗凝目的」中,我们都知道,急性肺栓塞后,患者可能会出现反复静脉血栓栓塞症(VTE)和慢性血栓栓塞性肺动脉高压(CTEPH)等并发症。研究结果显示高危因素有以下几条:
1、既往肺栓塞患者再次患肺栓塞的风险是近端深静脉血栓形成患者的3.1倍;
2、停止抗凝治疗1个月D-二聚体升高是再发VTE的独立危险因素(这点我稍后还要详细的再跟大家交流);
3、流行病学资料显示急性肺栓塞后CTEPH发病率0.6%至1.3%,几乎增加了一倍以上;
4、纤维蛋白不溶解是导致CTEPH的危险因素。
由此可以看到,从急性肺栓塞到慢性血栓性肺动脉高压的病理生理过程中,最重要、处在最中心的一个环节就是血栓形成的栓子没有完全溶解,或血栓出现了机化……一旦出现这种情况,再随着病理生理学一步步改变,最后就可导致慢性血栓性肺动脉高压。
我们看一些临床研究报告。这是 慢性血栓性肺动脉高压的危险因素:
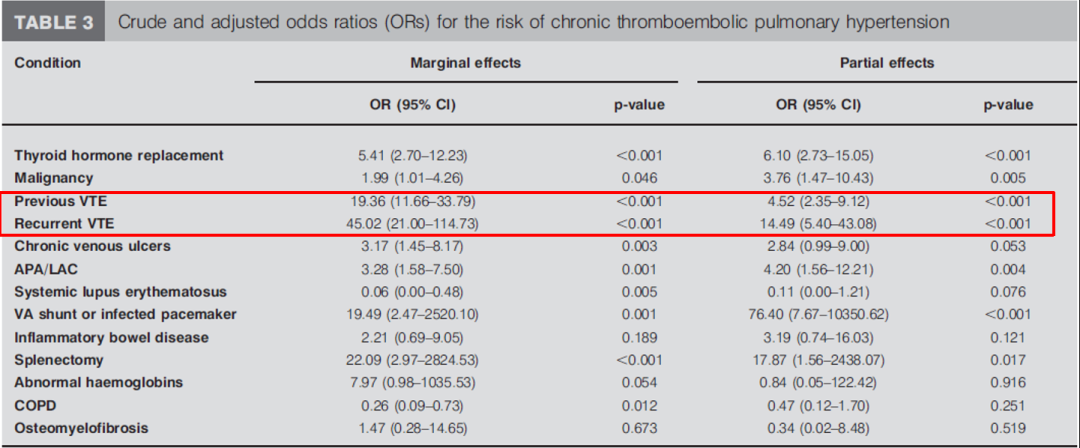
红色方框中为目前出现的VTE事件、患者反复出现VTE事件。
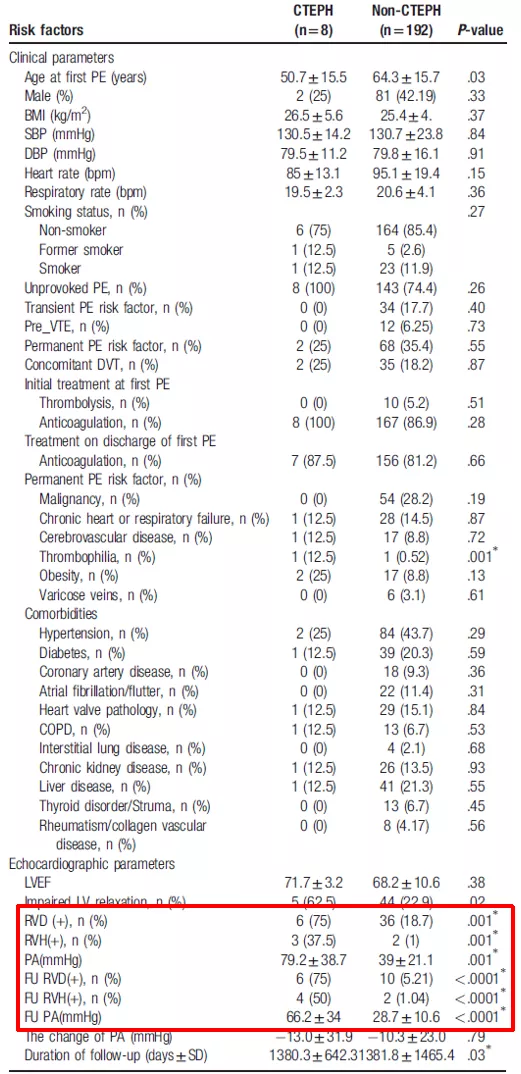
而右心功能障碍也是急性肺栓塞演变成CTEPH的一个高危因素,这是2019年的一篇文献:
慢性血栓性肺动脉高压风险评分:
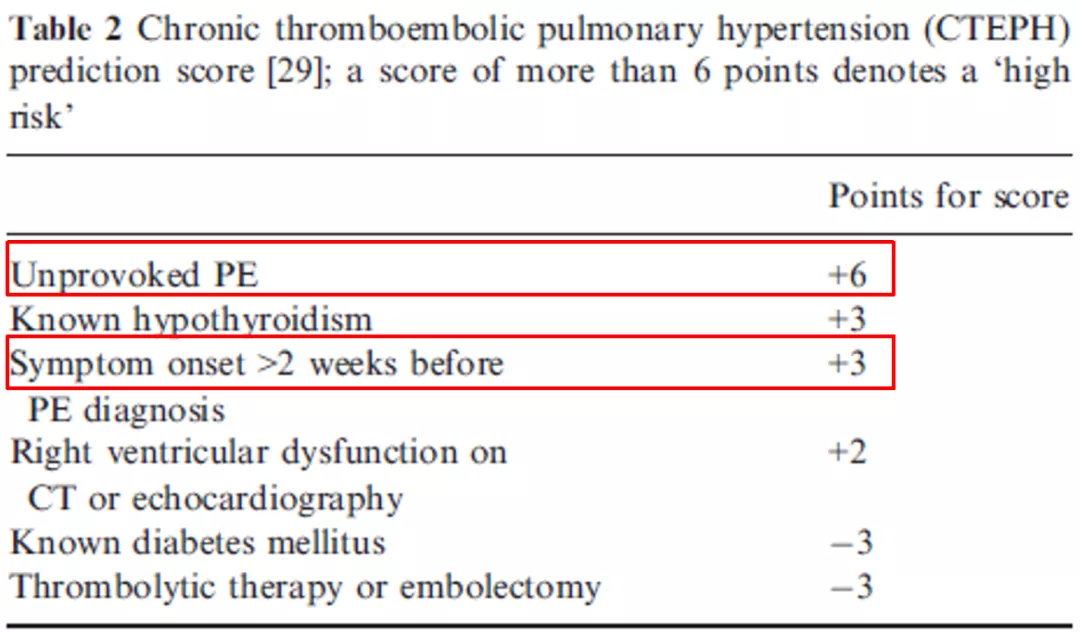
其中「没有原因的急性肺栓塞」值得注意,当追查患者急性肺栓塞的病因诊断时,如果并没有明确病因,那么这一类患者就是存在高危因素的,当停止抗凝治疗之后,患者的肺栓塞可能还会反复出现,如果没有被及时发现,逐渐就形成了慢性血栓性肺动脉高压。
再有就是「延误治疗」,患者出现了临床症状之后,如果没有及时被诊断出急性肺栓塞、启动有效的溶栓或者抗凝治疗,而是拖延了很长时间(这在我们的临床工作当中是很常见的,有些患者的病史可能长达半个月、一个月甚至更长的时间),那么就容易造成残留血栓的存在,即抗凝效果不理想,最终也可能导致慢性血栓性肺动脉高压。
从急性肺栓塞到CTEPH的病理生理过程:
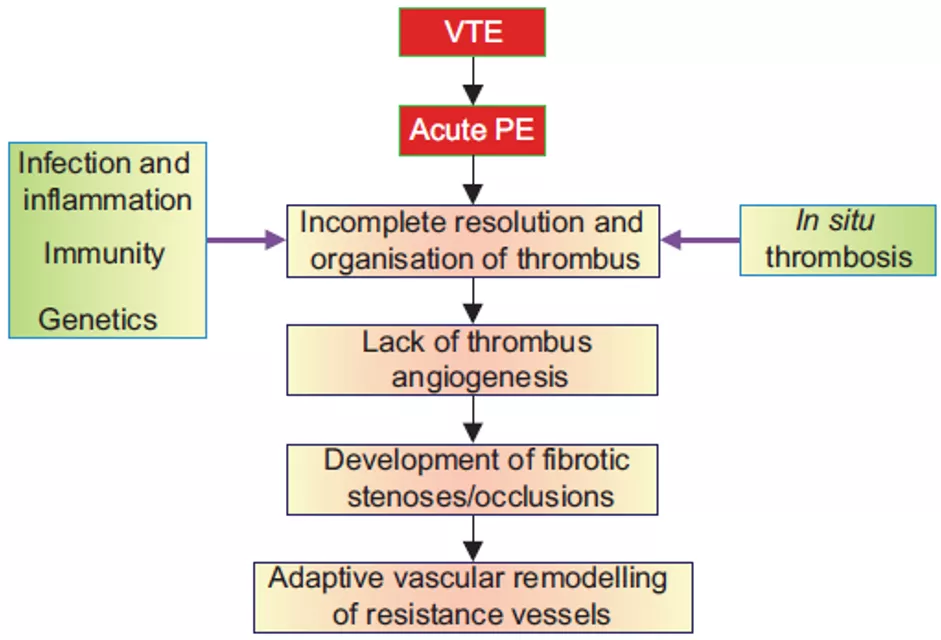
我们刚才反复提到了急性肺栓塞患者治疗后的残留血栓的问题,下面这篇文章就是在探讨肺栓塞患者残留肺血管阻塞对「长期预后」的影响。
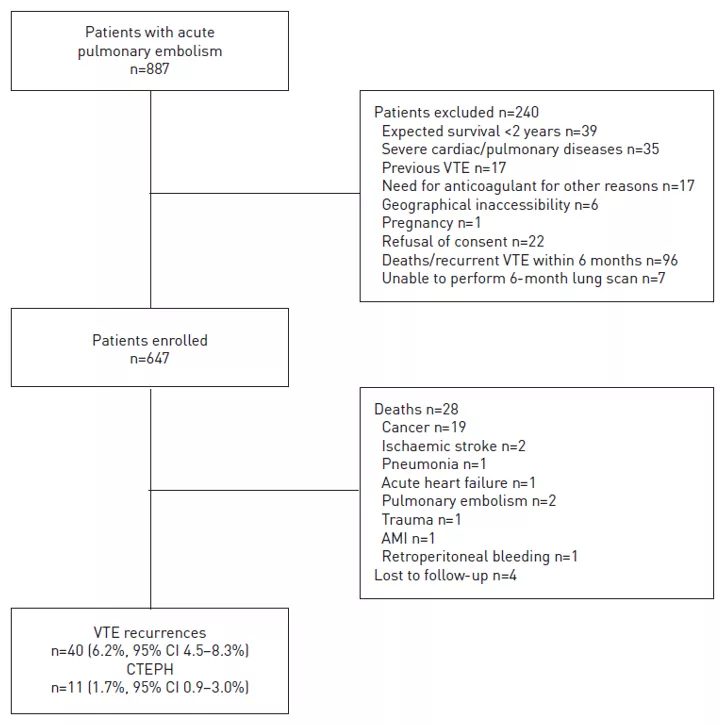
首先,我们看导致残留肺血管阻塞的因素——哪一类患者更容易出现残留血栓?
这两组患者一组是有残留血栓的,一组是未残留血栓的。 找不到明确病因的肺栓塞患者、口服抗凝药却擅自停药的肺栓塞患者 肺内更容易残留血栓,后者中,更多情况来源于患者自己(如出院后就擅自停药了),还可能来源于医生的决策,如果口服抗凝药的治疗小于等于6个月,过早停药也容易导致残留血栓的出现。
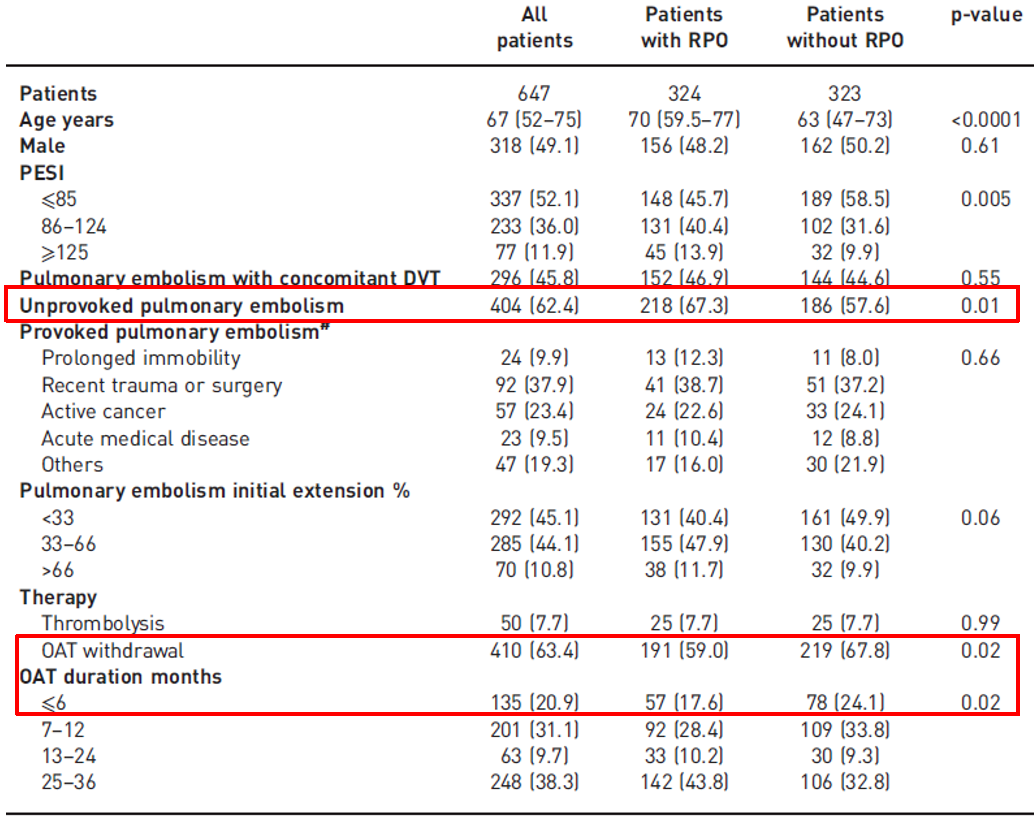
图:导致残留肺血管阻塞的因素
另一个角度,残留血栓又可以导致什么结果?
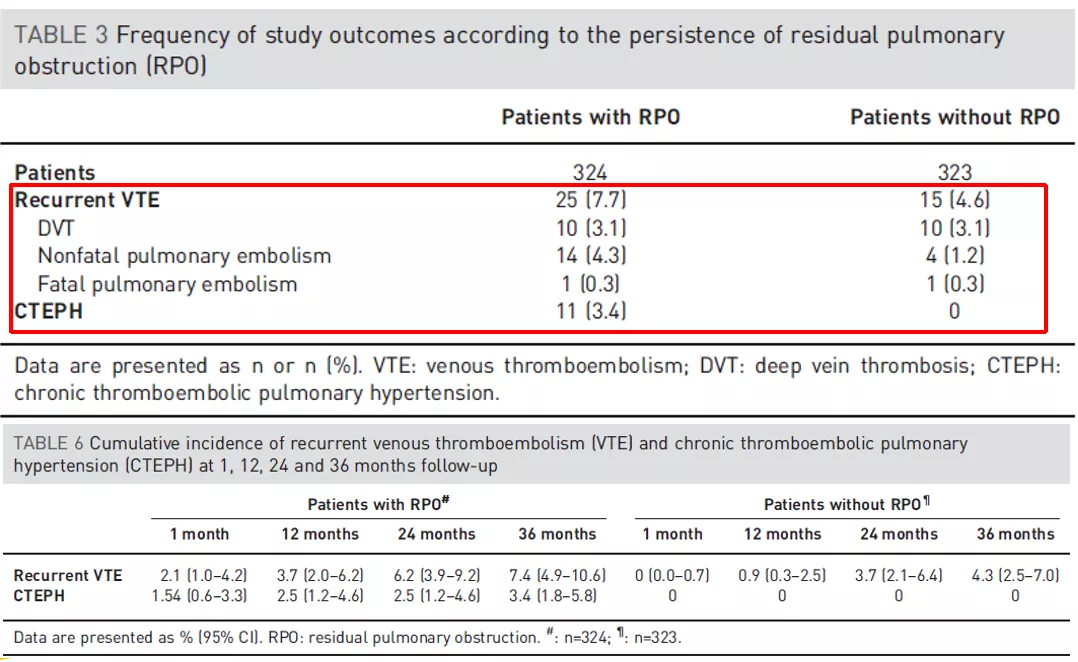
图:残留肺血管阻塞对VTE复发和CTEPH的影响
有了残留血栓,可能反复出现VTE事件,且一旦有残留性血栓又停止了抗凝治疗之后,可能就会有新血栓可能会沿着原先的残留血栓继续生长,再有,长此以往就会演变成慢性血栓性的肺动脉高压。
这张表对前两个数据分析做了总结。无诱因肺栓塞和残留肺血管阻塞是VTE复发和CTEPH的危险因素:
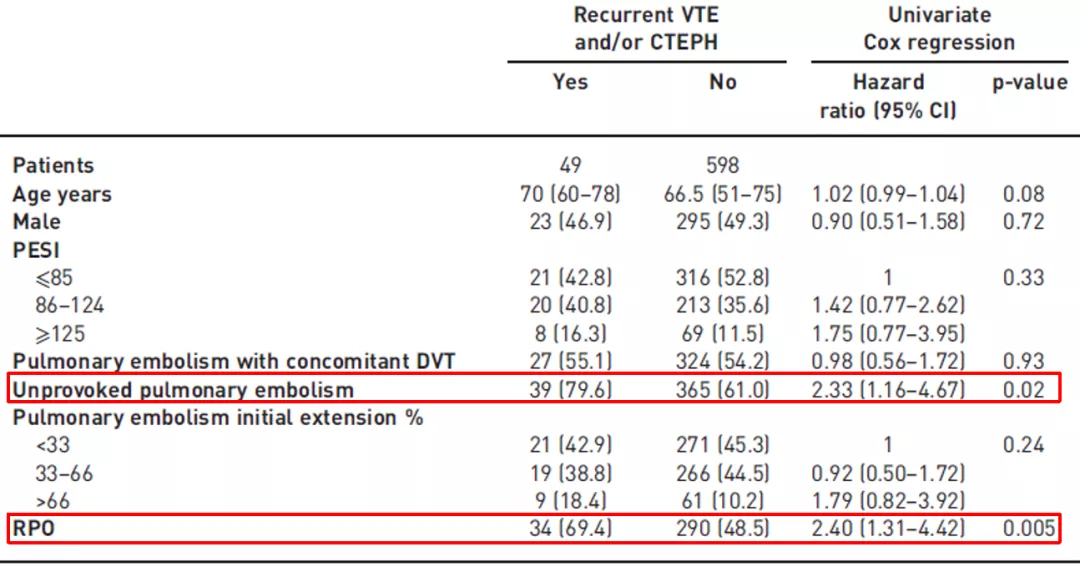
以下是2019年澳大利亚和新西兰指南,VTE复发的危险因素除了我们刚才反复提到的「没有诱因的VTE」、「残留血栓」方面的问题之外,另一个情况也值得注意——停止抗凝治疗之后,患者的D-二聚体明显增加,这是我们下一步在整个抗凝管理方面需要注意的。
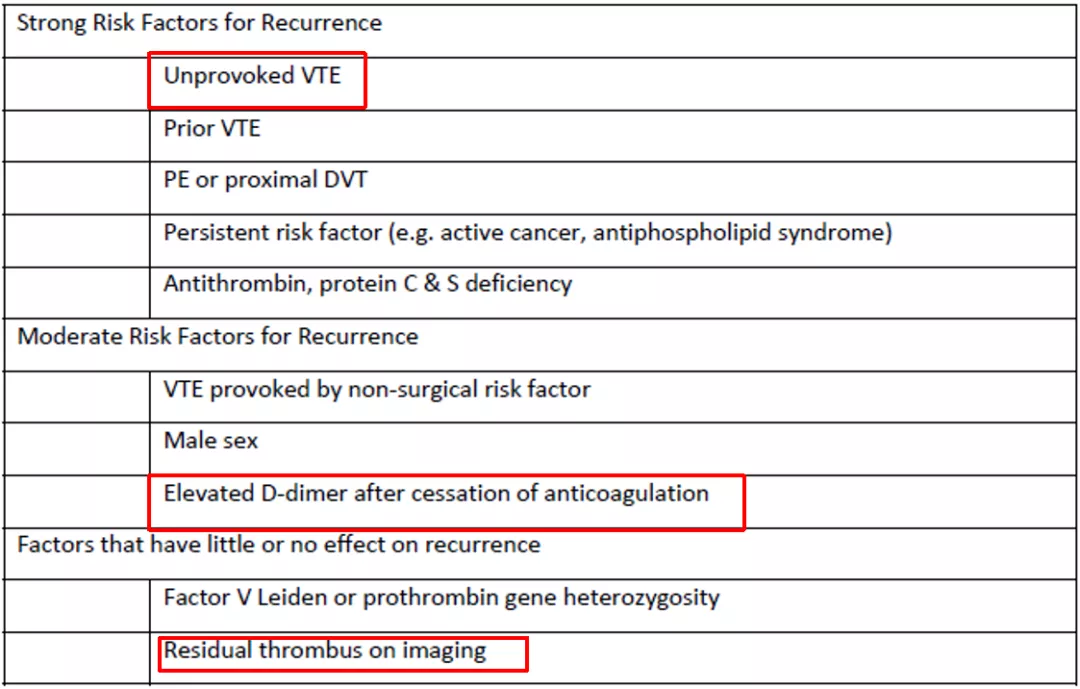
其实早在2006年,《新英格兰医学杂志》上就发表了相应的文章探讨「D-二聚体水平与抗凝疗程」。
人口学资料:

三组患者VTE复发例数比较:
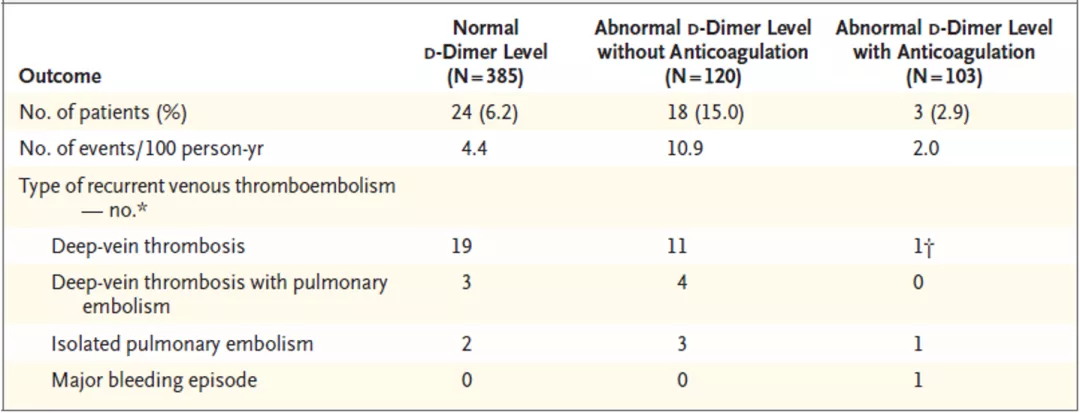
从这些临床数据分析来看,D-二聚体水平异常的患者如没有经过抗凝治疗,VTE复发的概率非常高,明显高于其他任何一组!也就是说,如果急性肺栓塞的患者治疗之后、停药之后发现D-二聚体水平再次升高,又不再次进行抗凝治疗的话,那么患者出现VTE复发的概率明显的增加。相比之下,D-二聚体水平正常的、或发现D-二聚体水平异常就继续抗凝治疗的患者,他们发病率会更低一些。
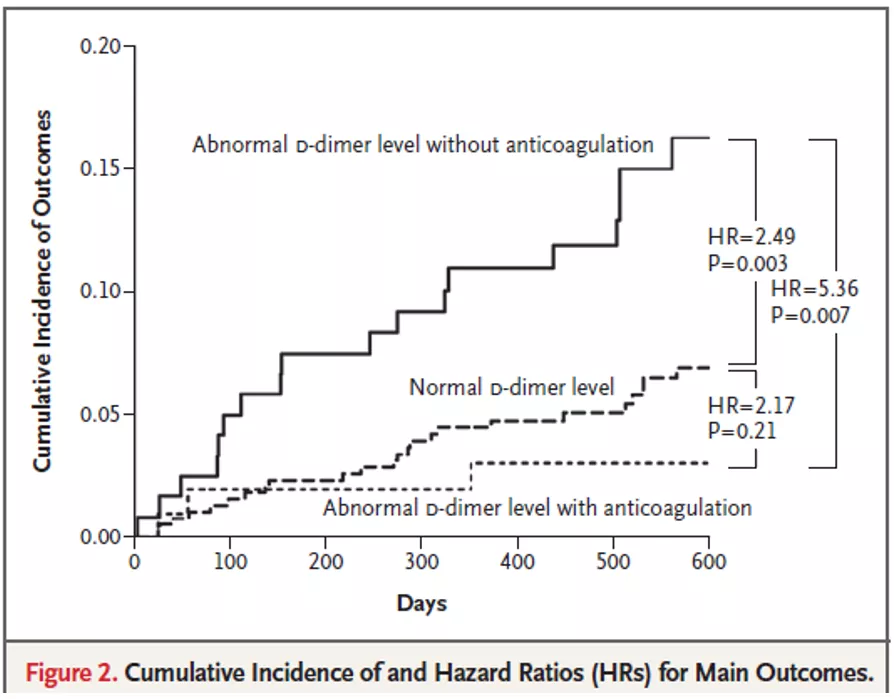
图:D-二聚体异常未抗凝患者VTE复发率高
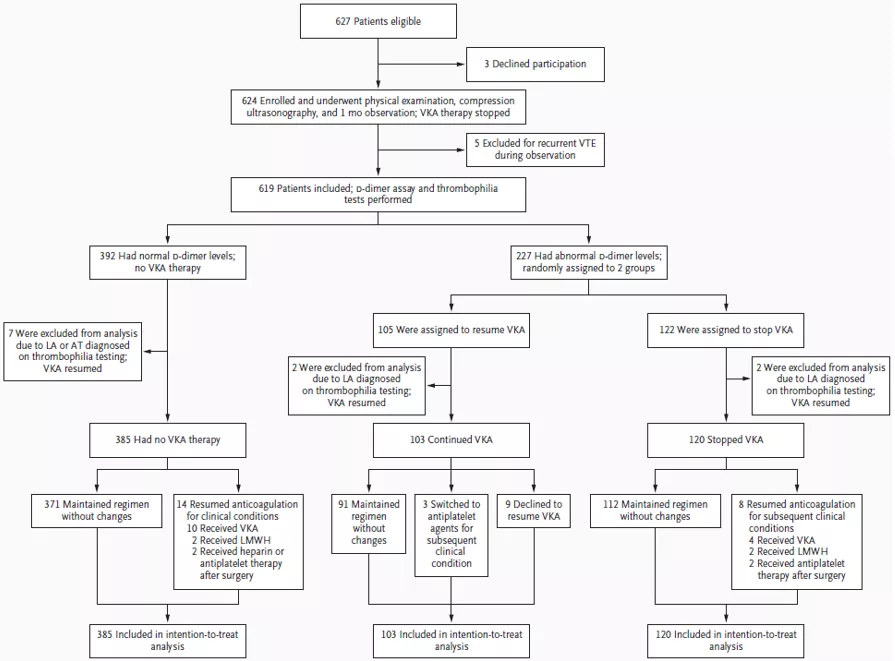
接下来是2015年的一篇文章,对于「停止抗凝1个月后D-二聚体指导抗凝治疗」,它做了系统的总结:
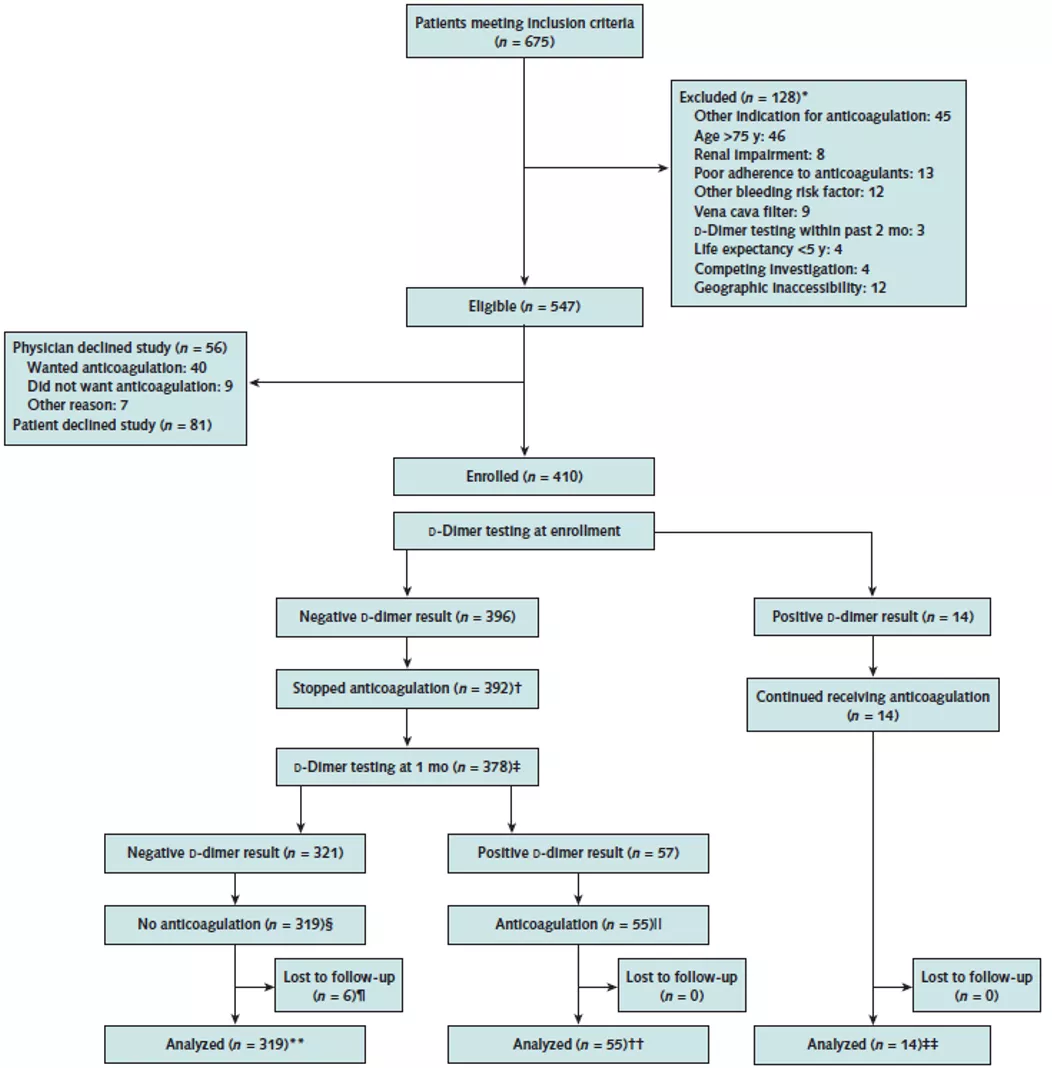
研究入选的病例相对较多,共有392例停止抗凝的肺栓塞患者,入选时D-二聚体均为阴性,其中有14例未按计划复查,剔除掉这些患者,研究实际观察了378例按计划在停药后1个月复查D-二聚体(包括2例在1个月内就再发了肺栓塞)的患者,其中57例(15%)D-二聚体阳性,55例恢复抗凝治疗。
这个数字足以引起临床的重视了。 比如,当患者抗凝治疗了6个月后,我们如果心满意足地给患者停了药,那么1个月之后,其中有15%的患者会再次出现D-二聚体阳性!
回到这项研究看看 VTE再发率:319例停止抗凝、未再启动抗凝治疗的D-二聚体阴性患者中,42例(6.7%每病人年)再发VTE 。分层分析显示,病例主要发生于男性和绝经期妇女中,育龄妇女未发生病例。另外,在69例未停止抗凝治疗或恢复抗凝治疗的患者(14例+55例)中,2例(1.2%每病人年)再发VTE,这是值得我们参考的一点。
这是《CHEST》上的一篇文章, 「VTE延长抗凝治疗的作用」,是一个荟萃分析:
从结果来看,延长抗凝治疗总体净获益高,且最主要的获益部分就是降低了VTE相关病死率,整体的复发率也出现了明显下降。
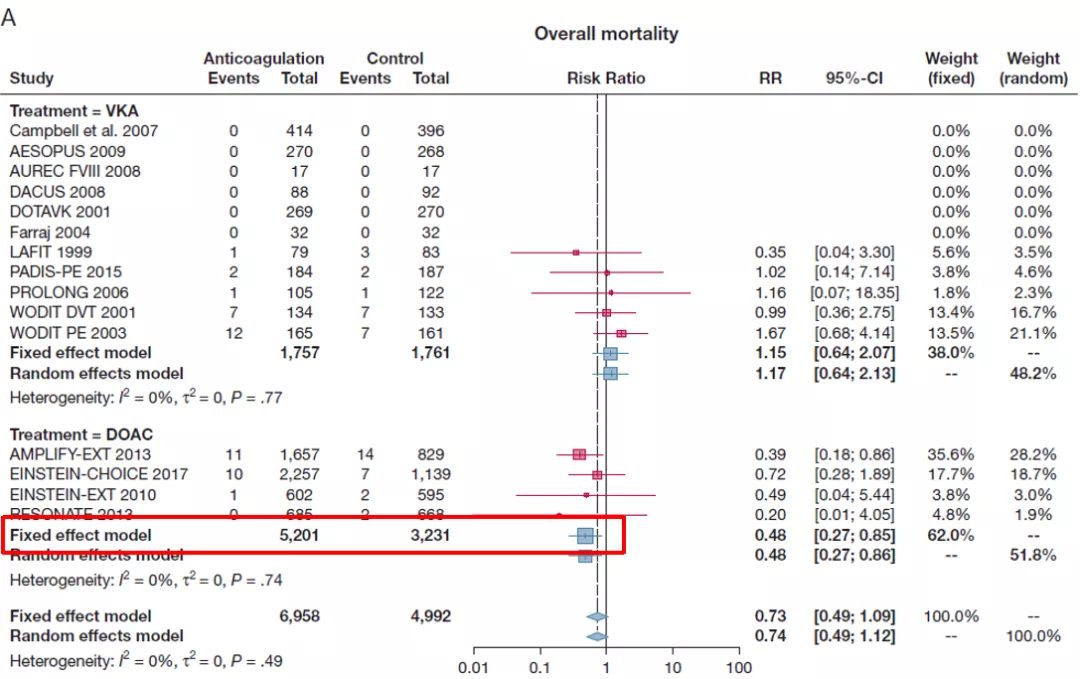
图:DOAC延长抗凝治疗降低总体病死率
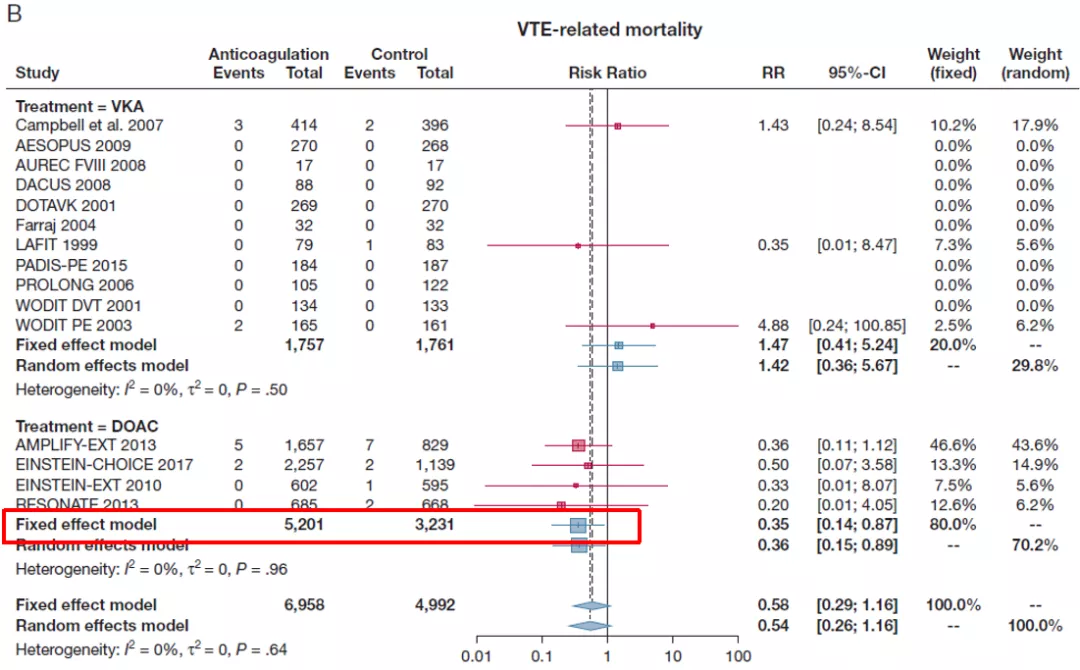
图:DOAC延长抗凝治疗降低VTE相关病死率
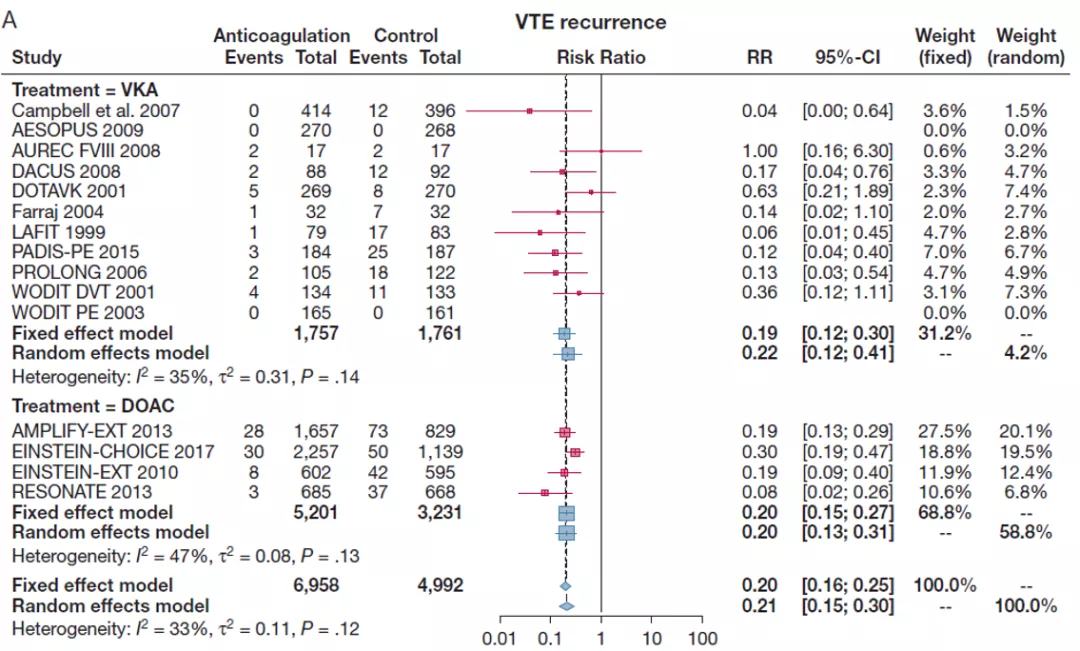
图:延长抗凝治疗降低VTE复发率
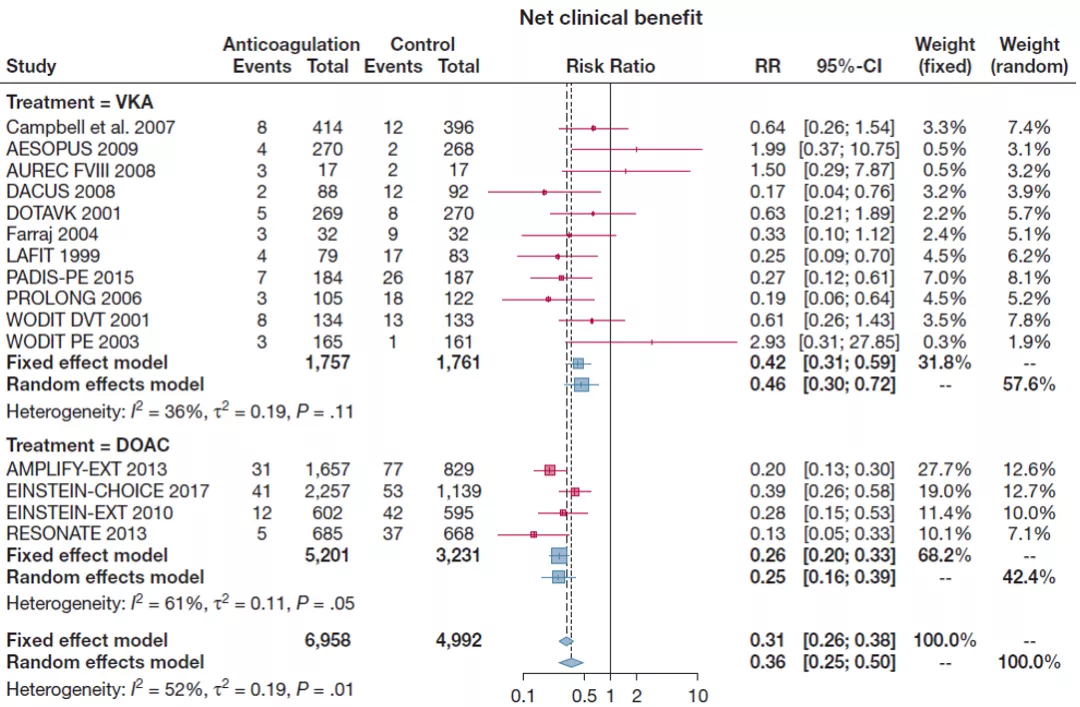
图:延长抗凝治疗总体净获益高
看到这里,大家可能就有疑问——我到底什么时候给患者停药?停药是否安全?这也是临床医生经常会面临问题和挑战。
2019年ESC指南推荐常规临床抗凝治疗3~6个月,根据病人是不是有明显的诱发因素来决定3个月还是6个月:
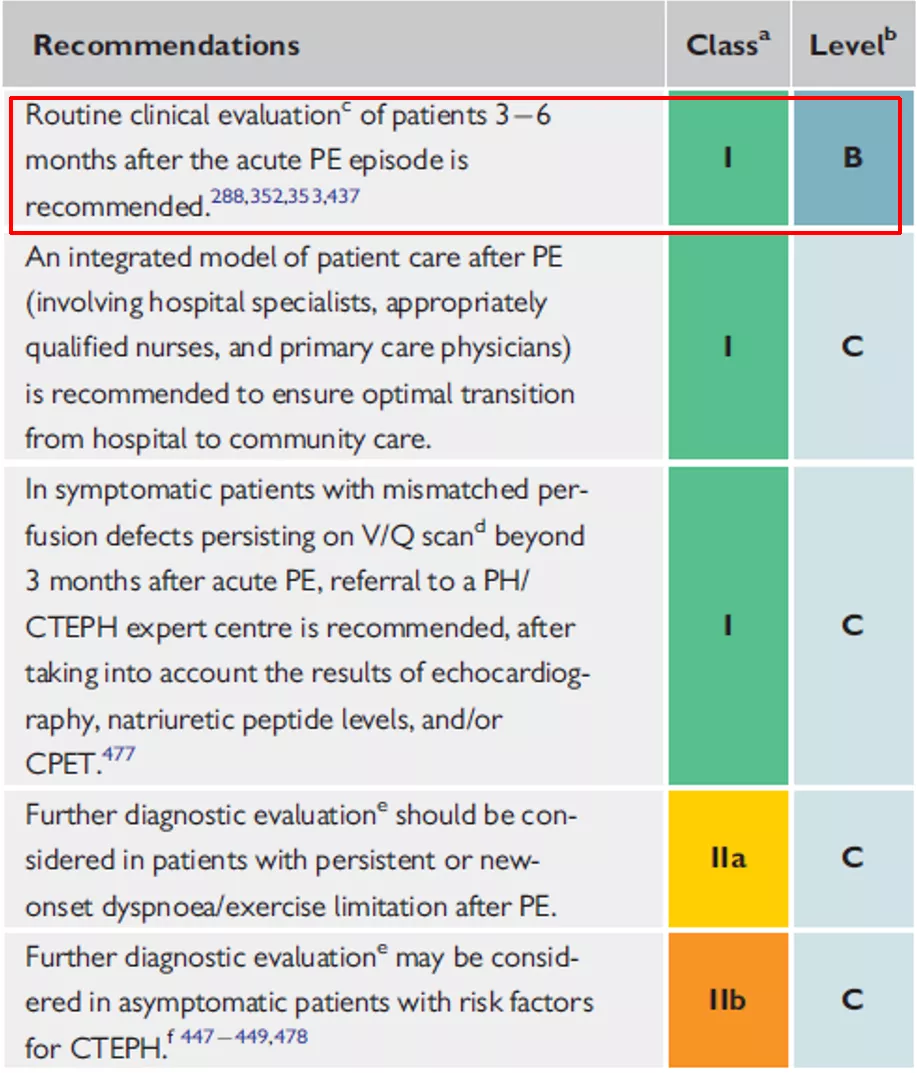
那到了6个月的时候,怎么办?难道停药就是诊治的结束?根据我个人的体会来讲,不应该是这样的。在这些指南之外,是不是还有别的选择?我提出来供大家商榷、讨论——当我们自认为根据指南推荐结束了抗凝治疗疗程后,临床是否只有继续抗凝和停药这两个选择?
我觉得在确定结束治疗时,应该进行另外一件事情,这可能是我们临床医生经常忽略的一件事:当面对已经抗凝治疗6个月的患者来问「是否能停药」的时候,你如果决定要停止抗凝治疗,那么应该进行VTE预防风险的评估。
我们科室会要求给出院患者做VTE预防风险的评估,思考一下,在住院期间,你认为他是高危人群,进行了VTE的预防,难道患者出院以后就不需要了吗?不一定的。
看看VTE风险评估模型。无论是Caprini评分还是Padua评分,表格里有一项「既往VTE事件」是做预防评估的一个重要方面(评分高达3分),这样只要再找出任何一项危险因素,就都达到了启动预防的标准(4分),就应该开始给予患者预防性治疗。

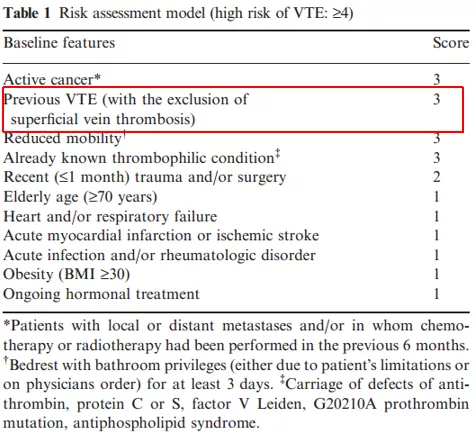
图:(左)Caprini评分、(右)Padua评分,点击可放大查看
举个实际例子,当一位急性肺栓塞的患者要停止抗凝治疗,如果他以前有过VTE的病史、再加上年龄超过70岁,那评分就已经达到4分了,就应该启动预防的过程。预防又有很多种方法,有机械预防,也有药物预防。
我觉得指南已经将急性肺栓塞的治疗写得很清楚了,那为何有些临床医生碰到实例时还是比较困惑呢?其实把这些事情想明白了,就会发现肺栓塞的整个病理生理过程不过如此。
前段时间,我遇到一位患者,抗凝治疗1个月有出血的情况,吃到20毫克的利伐沙班就出血,吃10毫克时还没有问题……我给他复查后,发现血栓都已经没有了,那么是不是也可以考虑给他做预防性治疗了呢?这都是我们临床医生该考虑的事情。
小结
肺栓塞复发不仅导致患者急性病情加重,而且也造成CTEPH等严重并发症。
而抗凝不仅是急性期治疗的需要,也是预防长期并发症的需要。临床医生不要光考虑患者住院这段时间,出院之后也需要随访。延长抗凝可降低VTE的复发率,降低CTEPH发生率。对于停止抗凝后D-二聚体升高或无诱因肺栓塞患者,应给予延续抗凝治疗。
尤其想提醒大家思考的一件事情,就是停止抗凝治疗的同时,应该给患者进行一个「是否应该预防VTE」的评估,这样才使我们整个抗凝的管理过程更加圆满。
参考文献
[1] Current Opinion in Pulmonary Medicine 2011,17:392–397
[2] Eur Respir J 2013; 41: 462–468
[3] Eur Respir J 2009; 33: 325–331
[4] Hsu et al. Medicine (2019) 98:48 。
[5] J Thromb Haemost 2018; 16: 1040–1051.
[6] Eur Respir J 2017; 49: 1601980
[7] N Engl J Med 2006;355:1780-1789.
[8] Ann Intern Med. 2015;162:27-34.
[9] Am J Cardiol 2017;119:1883-1889
[10] European Heart Journal (2019) 1-61
[11] CHEST 2019; 155(6):1199-1216
[12] Ann Surg 2010.251: 344–350
[13] Barbar S. et al. J Thromb Haemost. 2010.8.2450-7
专家介绍

马壮
北部战区总医院呼吸与危重症医学科主任;中华医学会呼吸分会委员、中国医师协会呼吸分会常委,呼吸内镜分会常委,全军呼吸学会副主任委员,辽宁省医学会呼吸分会主任委员;中国医师协会危重病分会委员,全军重症医学专业委员会委员。《中华内科杂志》、《中国实用内科杂志》、《中华肺部疾病杂志》、《国际呼吸杂志》等杂志的编委。
本文由《呼吸界》编辑 Jerry 整理、排版,感谢马壮教授的审阅!
本文完
未经许可,请勿转载


